Двухсторонний подчелюстной лимфаденит что это такое
Почему воспаляются лимфоузлы на шее, и что делать?
Лимфатические узлы – это своего рода биологический фильтр, защищающий организм человека от проникновения чужеродных патогенов. Они содержат специфические иммунные клетки-лимфоциты, которые подавляют активность рост и активность возбудителей различных заболеваний.
Аномальные размеры лимфатического узла – сигнал о том, что в организме происходит борьба с болезнью. Локализация находиться в зоне воспаления лимфатического узла. Это первые органы, которые страдают от удара, когда количество возбудителей значительно превышает норму.
Классификация шейного лимфаденита
Острый лимфаденит шеи, сопровождается сильными болями и покраснением лимфатических узлов. Поскольку это не самостоятельное заболевание, а симптом, сначала лечат не лимфатические железы, а саму болезнь. При хроническом шейном лимфадените лимфатические узлы значительно увеличены.
Зависимость конкретного лимфатического узла от заболевания
От области локализации увеличенных лимфоузлов можно сделать предположение по поводу того, о каком заболевании идет речь. Даже при самостоятельном определении причины произошедших в организме изменений не стоит заниматься самолечением, т. к. это может привести к необратимым процессам в организме.
Таблица – Локализация лимфатических узлов, зоны дренирования и причины увеличения
На буграх затылочной кости
Кожный покров задней части шеи и волосистой части головы
В области сосцевидного отростка
Среднее ухо, ушная раковина (справа или слева), височная часть скальпа
локальные инфекционные процессы;
В верхнем шейном треугольнике
Ухо, кожа лица, слюнные железы, зев и ротовая полость, слизистые носа, миндалины и язык
В нижнем шейном треугольнике
Органы шеи, кожа грудной клетки и верхних конечностей, подмышечные и шейные лимфоузлы
местные инфекционные поражения;
опухоли шеи и головы;
Органы брюшины и грудина
Кожный покров верхней части грудины
новообразования молочной железы;
Почему воспаляются лимфоузлы на шее
Лимфатические узлы расположены по всему телу и служат для того, чтобы обезвреживать патогены, инородные вещества или раковые клетки. С этой целью они производят определенный тип лейкоцитов и лимфоцитов. Каждый лимфоузел является, так сказать, фильтрующей станцией определенной области.
Если лимфатические узлы набухают только в определенных местах, это дает врачу доказательства возможных заболеваний. Опухшие лимфоузлы указывают на активность заболевания.
Увеличение лимфатических узлов также может указывать на наличие ВИЧ. Опухолевые заболевания (лимфолейкоз) могут влиять на сам организм. Укусы насекомых и аллергия также провоцируют появление данного симптома.
Вариации симптомов шейного лимфаденита
Клиническая картина зависит от типа возбудителя и тяжести первичного заболевания. При вирусной инфекции организма, лимфатические узлы увеличиваются, становятся болезненными, но все эти изменения исчезают сами по себе через несколько недель.
Однако при бактериальной инфекции симптомы воспаления лимфатических узлов на шее выглядят по-разному, т. к. такие заболевания обычно сопровождаются образованием и накоплением гнойных масс. Лимфоузлы на шее заметно увеличиваются, становятся твердыми и хорошо заметными.
Если наблюдаются вышеперечисленные симптомы, необходимо обратиться к врачу. Дело в том, что лимфаденит на начальной стадии гораздо легче вылечить. В запущенных случаях без хирургического вмешательства не обойтись.
Что делать при подобных симптомах
Лечение опухших лимфатических узлов всегда зависит от причины дискомфорта. В более тяжелых случаях, бактериальная инфекция являющаяся триггером, подлежит лечению антибиотиками. Если отек сохраняется более 2-3 недель или дискомфорт возвращается, следует принимать кардинальные меры.
При тактильном осмотре врач определит, является ли уплотнение жестким или мягким, подвижным или неподвижным, и вызывает ли прикосновение боль. Эта информация уже может быть чрезвычайно полезна для определения причины. Самолечение в данном случае недопустимо. Даже если при воспалении лимфоузлов на шее отсутствует высокая температура, консультация со специалистом является залогом скорейшего выздоровления и исключения вероятности развития осложнений.
Лечение шейного лимфаденита
Если увеличенные лимфатические узлы мягкие и безболезненные, значит, иммунная система активно действует против болезнетворных организмов. После того, как инфекция побеждена, размер узлов возвращается к норме.
Лечение шейного лимфаденита следует начинать с выявления причин инфекции и устранения источника. После гриппа, ангины, острых дыхательных путей лимфатические узлы возвращаются в норму без лекарств спустя некоторое время. В противном случае врач может назначить противовоспалительные препараты.
От точности диагностики будет зависеть методика лечения. Индивидуальная схема терапии разрабатывается только после получения результатов проведенного обследования.
Если медикаментозная терапия недостаточно эффективна, тогда проводится операция по удалению лимфоузлов – лимфодиссекция. Необходимость в хирургическом вмешательстве возникает для получения материалов, чтобы провести гистологическое исследование. Такой подход позволяет определить тип и стадию происходящих в организме нарушений и подобрать эффективную схему лечения.
Профилактика шейного лимфаденита
Чем лечить воспаленные лимфоузлы на шее, может ответить только опытный врач. Если вовремя не посетить специалиста, то не исключено, что в организме будет дальше прогрессировать заболевание. Если в процессе острого течения не принять меры, то болезнь становится хроническим, что значительно осложняет процесс выздоровления.
Что такое сиалоаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
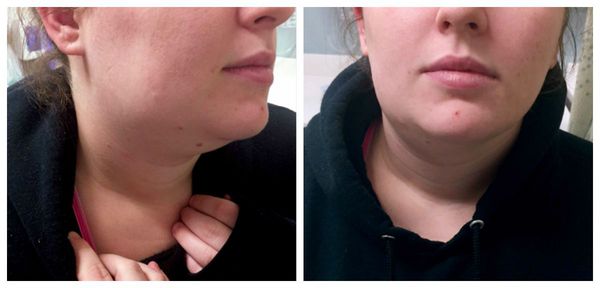
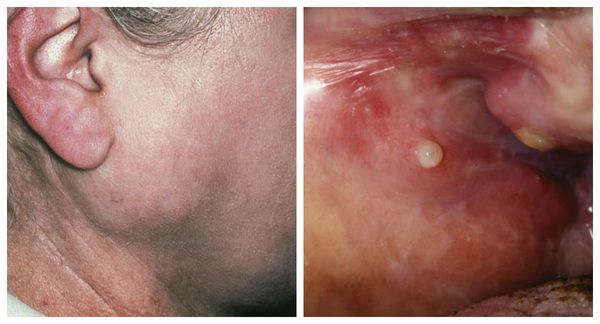
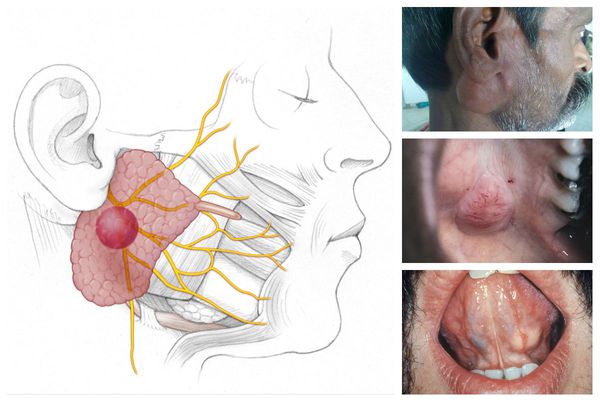
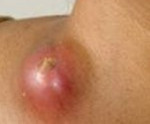
Сиалоаденит — это воспаление одной или нескольких слюнных желёз. Сопровождается отёком лица, покраснением устья слюнной железы, болезненностью и другими симптомами. Может привести к образованию гнойной полости, склерозированию железы и развитию опухоли.
Краткое содержание статьи — в видео:
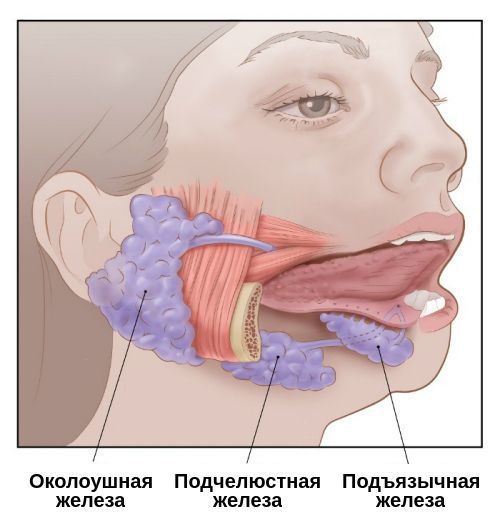
Сиалоаденит развивается практически в любом возрасте, начиная от одного года, вплоть до 70 лет. Он составляет 42-54 % от всех патологий слюнных желёз. Чаще всего поражаются большие слюнные железы: околоушные и подчелюстные, реже — подъязычные.
Причиной лимфогенных и гематогенных сиалоаденитов могут быть респираторные инфекции (ангина, пневмония, трахеит), а также воспалительные заболевания лицевой области — фурункулы, карбункулы, абсцессы полости рта, конъюнктивиты и др.
Контактный сиалоаденит развивается из очагов инфекции, расположенных по соседству с железой:
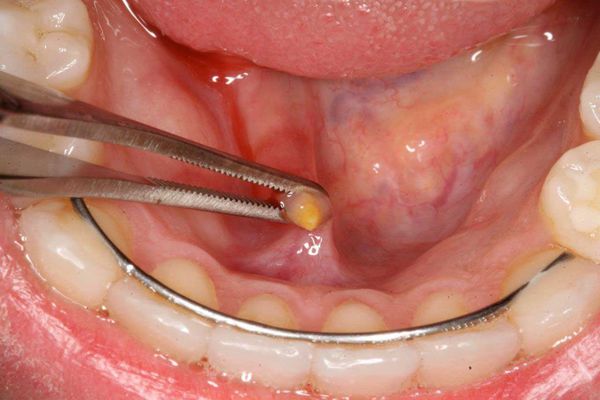
Также сиалоадениты часто возникают в связи с нахождением в протоке или толще железы инородных тел, препятствующих нормальному току слюны. К ним относят ся камни слюнных желёз (сиалолитиаз), семечки, зёрнышки, косточки и др.
В группе риска по развитию сиалоаденита находятся:
Симптомы сиалоаденита
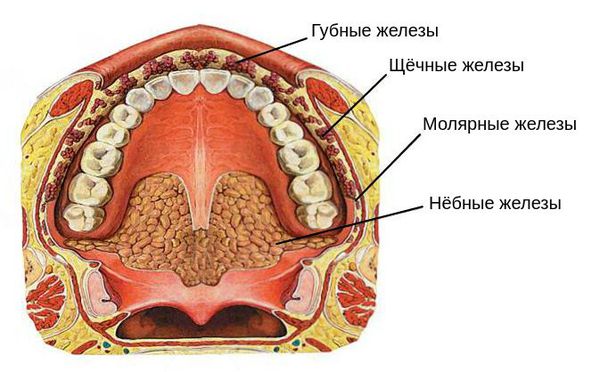
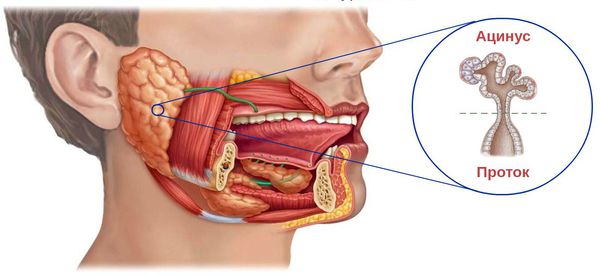
Проявления сиалоаденита во многом зависят от локализации поражённой железы. В целом слюнные железы бывают двух видов — большими и малыми. Малые слюнные железы расположены в толще слизистых оболочек губ, щёк, нёба. Большие слюнные железы делятся на околоушные, подчелюстные и подъязычные.
При подчелюстном сиалоадените пациент жалуется на:
При сиалоадените подъязычной слюнной железы многие симптомы схожи с признаками подчелюстного сиалоаденита. Устье выходных протоков железы также красное, отёчное, но при этом боль выражена сильнее и нет явных внешних проявлений.
Патогенез сиалоаденита
Рассмотрим механизм возникновения сиалоаденита на примере развития слюнокаменной болезни. Данный процесс можно разделить на три стадии:
На начальной стадии клинические симптомы воспаления отсутствуют, но при этом наблюдаются признаки развития отёка: застаивается лимфа около протоков железы и кровеносных сосудов, соединительная ткань становится рыхлой, отёчной, сосуды расширяются и с избытком наполняются кровью. При этом полностью сохранены ацинусы — концевые отделы слюнной железы. В них обильно скапливаются мукополисахариды и муцин — признаки воспаления. Протоки внутри и между дольками железы расширяются, постепенно увеличиваются и уплотняются коллагеновые волокна и лимфоидные инфильтраты.
На второй стадии болезни возникают морфологические признаки явного хронического воспаления слюнных желёз:
На третьей стадии паренхима железы почти полностью атрофируется и замещается соединительной тканью, разрастаются кровеносные сосуды, протоки внутри долек железы расширяются по типу кисты или сужаются из-за сдавления соединительной, фиброзной тканью.
Классификация и стадии развития сиалоаденита
По течению процесса воспаления сиалодениты бывают острыми и хроническими.
По нозологической самостоятельности сиалоадениты делят на две группы:
По причинам сиалоадениты бывают:
По локализации поражённой слюнной железы выделяют:
По состоянию паренхимы различают два типа сиалоаденита:
По характеру воспаления и его исходу сиалоадениты бывают:
По распространённости процесса в слюнной железе выделяют три типа сиалоаденитов:
Осложнения сиалоаденита
Все осложнения сиалоаденитов можно разделить на несколько групп:
В ряде случаев хроническое воспаление железистой ткани может преобразоваться с развитием доброкачественных и злокачественных опухолей. Однозначно утверждать о воспалительной природе опухолей не приходится, но и исключить воспаление как пусковой механизм их развития пока невозможно.
Доброкачественные опухоли
Плеоморфная аденома — наиболее распространённая железистая опухоль. Обычно она развивается в больших слюнных железах: 75 % — в околоушных, 13 % — в подчелюстных и подъязычных, 12 % — в малых слюнных железах (в основном локализуется на твёрдом нёбе). Макроскопически опухоль представляет собой узел плотной, эластической или мягкой консистенции диаметром 1-6 с м. На разрезе выглядит как белесовато-жёлтое или бело-серое образование с ослиз нением, иногда наблюдаются хрящеподобные вкрапления.
Миоэпителиома до недавних пор считалась разновидностью плеоморфных аденом и сравнительно недавно пол учила право являться отдельной нозологической единицей. Миоэпителиома является мономорфной аденомой и имеет в своём составе исключительно зрелые миоэпителиальные клетки. Данная опухоль встречается сравнительно нечасто: примерно в 4 % случаев всех опухолей слюнных желёз. Морфологически она представляет собой узел неправильно формы, на разрезе представлена белесоватой тканью.
Аденолимфома по частоте встречаемости занимает 2-3 место среди новообразований слюнных желёз. Она развивается только в околоушных железах. Представляет собой чётко ограниченный узел, заключённый в капсулу, 2-5 см в диаметре. На разрезе она выделяется бело-серой окраской со множеством кист, заполненных серозной жидкостью.
Онкоцитома — довольно редкая доброкачественная опухоль. Она развивается преимущественно к околоушных железах. Макроскопически состоит из узла, реже — множества узлов, ограниченных эластической капсулой. В разрезе опухоль имеет буро-коричневый цвет.
Злокачественные опухоли
Мукоэпидермоидный рак является наиболее частой разновидностью карцином слюнных желёз. Чаще всего поражает околоушную железу, на втором месте по локализации — малая слюнная железа в области нёба. Макроскопически данный вид рака обычно четко отграничен от окружающих тканей, в редких случаях заключён в тонкую, не до конца сформированную капсулу. При разрезе в толще опухоли можно заметить множество кист. Узел может быть как мягким, так и плотным, иногда — хрящеподобным, каменистым. По форме узел бывает круглым, овальным, реже — бугристым.
Аденокистозный рак ( цилиндрома ) встречается в 1-10 % всех случаев карцином слюнных желёз. Наиболее часто она поражает малые слюнные железы в области нёба и околоушные железы, реже — подчелюстные и подъязычные. Макроскопически опухоль представлена узлами диаметром 1-5 см, в разрезе она выделяется серым или серо-жёлтым цветом, чётких границ нет.
Карцинома в плеоморфной аденоме является самостоятельным заболеванием. Морфологически выглядит, как скопление узлов с нечёткими границами размером до 14*7 см, в разрезе жёлтого или бело-серого цвета.
Диагностика сиалоаденита
Диагностические мероприятия заболеваний слюнных желез можно разделить на клинические, лабораторные и аппаратные.
Клинические методы представляют из себя сбор жалоб, анамнеза (истории болезни), а также непосредственный осмотр пациента.
В ходе расспроса выясняются жалобы пациента, уточняется время их возникновения, характер, интенсивность боли, влияние этих симптомов на качество жизни, наличие рецидивов и ремиссий, их продолжительность. Отдельно стоит остановиться на вопросах о наличии или отсутствии соматических и инфекционных заболеваний — иногда они могут являться причиной или отягчающим фактором течения сиалоаденита. Стоит уточнить, были ли подобные состояния у родителей и родственников.
В ходе клинического осмотра доктор обращает внимание на наличие отёка и асимметрии лица, размеры, консистенцию, форму и рельеф поражённой и здоровой слюнной железы. Указанные данные во многом зависят от первичности заболевания, наличия рецидивов и характера проведённого лечения или же его отсутств ия. Чем больше было рецидивов, тем железа более склерозирована, что негативно влияет на её функционирование. В полости рта стоит обратить внимание на устье выводного протока, а также изучить сам выводной проток (по возможности) на наличие камней слюнных желёз и иных патологических изменений. Важно установить, имеется ли выделение слюны. Для этого проводится массаж ткани железы, после чего оценивается количество слюны, её цвет и консистенция.
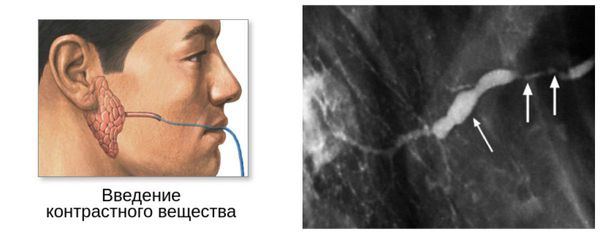
Компьютер ная и магнитно-резонансная сиалотомография информативны при наличии небольших инородных тел (камней) в выводном протоке и самой железе.
Метод сиалосонографии (УЗИ) даёт достаточно полное представление о структуре железы. С его помощью можно без труда выявить склеротические изменения тканей, инородные тела, оценить их количество, плотность, размеры, а также исключить наличие новообразований.
Термосиалография даёт возможность изучить в динамике изменение температуры железы. Это позволяет оценить эффективность проводимого лечения.
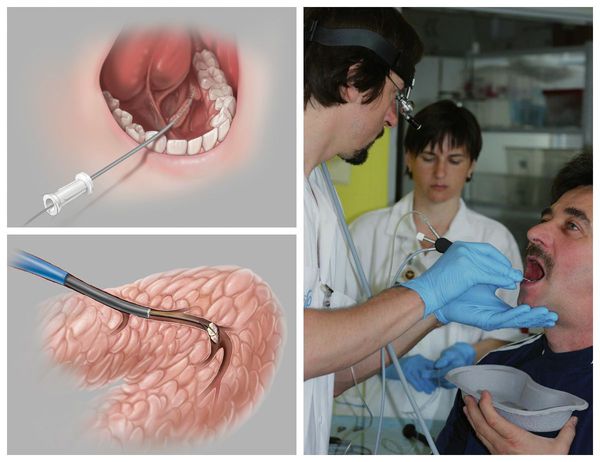
Наличие второго рабочего канала в корпусе эндоскопа позволяет не только визуализировать, но и проводить промывание, расширение протока, при необходимости возможен забор биопсийног о материала. С помощью эндоскопа можно оценить цвет стенок выводного протока, их эластичность, обнаружить причины, затрудняющие нормальный ток слюны по протокам — камни, слизистые пробки, полипы, новообразования, участки сужения просвета протока. Также благодаря эндоскопической поддержке во время операции можно не только получить полную картину проблемы, но и устранить её с минимальным вмешательством.
Лечение сиалоаденита
Лечебные мероприятия при сиалоадените проводятся как в стационарных, так и в амбулаторных условиях. Лечение может быть хиру ргическим и консервативным. Выбор условия и метода лечения зависит от тяжести течения заболевания, возраста пациента, сопутствующих заболеваний и других факторов.
Консервативное лечение
Основные принципы консервативного лечения:
Неотъемлемой частью лечения сиалоаденитов, особенно острых или обострений хронических форм, является приём антибактериальных препаратов. Зачастую назначаются синтетические и полусинтетические пенициллины. Данные препараты хороши спектром антимикробного действия, малотоксичны и имеют довольно обширную базу клинических исследований, доказательность которых помогает планировать желаемый исход терапии и сократить сроки лечения и реабилитации.
При сильных болях также проводится симптоматическая терапия НПВС. Их применение оправдано дополнительным противовоспалительным эффектом.
Хирургическое лечение
Иногда одной консервативной терапии недостаточно. В таких случаях применяются хирургические методы лечения.
При зак уперке выводного протока инор одным телом приём лекарственных препаратов желаемого эффекта не принесёт — необходимо хирургическое удаление камня. Зачастую подобные манипуляции проводятся в амбулаторных условиях стоматологом-хирургом. Под местной анестезией выполняется удаление конкремента с последующей антисептической обработкой. По показаниям назначается антимикробная и симптоматическая терапия. Пациент наблюдается несколько дней, в ряде случаев проводится бужирование (расширение) выводного протока и его промывание.
При частых рецидивах сиалоаденита происходит полное или частичное склерозирование железистой ткани и её замещение соединительной. В таких случаях по показаниям проводится удаление поражённой слюнной железы.
Показанием к удалению долгое время считалось нахождение камня в толще самой железы, но с появлением новых современных методов лечения подобные радикальные операции проводятся реже.
Прогноз. Профилактика
При своевременном и рациональном лечении первичного сиалоаденита вероятность выздоровления высока. Рецидивы случаются 1-2 раза в год в осенне-весенний период.
Профилактика сиалоаденита коренным образом не отличается от профилактики многих других заболеваний. Правильное, сбалансированное и рациональное питание, здо ровый, активный образ жизни, исключение вредных привычек обычно снижают риск развития большинства болезни. Однако профилактика сиалоаденита имеет свои особенности.
Заболевания органов полости рта и ЛОР-органов напрямую влияют на рост и развитие бактерий, которые через выводной проток железы, с током крови и лимфы могут проникнуть в слюнную железу и привести к развитию воспаления. Любые другие хронические очаги инфекции также можно считать предрасполагающими факторами развития сиалоаденита. Бактерии, находящиеся в организме поражённого органа или ткани, могут не только стать причиной сиалоаденита, но и снизить иммунитет организма в целом, что не позволит активно бороться с болезнью. Исключение переох лаждений и стрессовых ситуаций, приём поливитаминов в осенне-весенний период позволит поддержать иммунитет на должном уровне.
Почему воспаляются лимфоузлы?
При лимфоаденопатии особо впечатлительные люди сразу подозревают у себя страшные болезни. Развеиваем страхи и рассказываем, почему воспаляются лимфоузлы.
Когда воспаляются (увеличиваются) лимфоузлы — это лимфоаденопатия. Она у многих вызывает тревогу. А особо чувствительные и впечатлительные люди сразу подозревают у себя страшные болезни и даже рак.
Что такое лимфа и зачем она нужна?
Лимфа — это жидкость, которая вымывает мёртвые клетки организма, а также бактерии, токсины и вирусы.
Всего в теле больше 500 лимфатических желёз или лимфоузлов. В системе они играют роль насосов — заставляют лимфу двигаться по лимфотокам. А лимфоциты (защитные белые кровяные тельца), из которых состоит лимфа, защищают кровеносную систему и не пускают туда бактерии, вирусы и раковые клетки.
Где располагаются лимфоузлы?
| Часть тела | Где находятся? |
| Верхние конечности | — под мышками, — на локтях. |
| Голова | — в районе ушей, — под челюстью. |
| Грудная клетка | — в области трахеи и бронх, — около грудины, — между рёбер. |
| Шея | — в передней части шеи, как на поверхности, так и глубоко. |
| Таз | — в районе крестца, — подвздошной кости. |
| Нижние конечности | — в паху, как на поверхности, так и в глубине, — под коленями. |
| Брюшная полость | — в области печени, — желудка, — внутренних половых органов у женщин. |
Почему воспаляются лимфоузлы?
Лимфоузлы сконцентрированы группами в определённых частях тела. Каждая группа «обслуживает» свою часть организма. И хотя увеличение лимфоузлов может говорить о различных грозныхзаболеваниях (туберкулёз, ВИЧ, ОРВИ, венерические и онкологические заболевания), основная причина всегда кроется в развитии патологии в зоне, на которую работает узел. Когда лимфоцитов не хватает для борьбы с вредными агентами в лимфе, они активно размножаются, чтобы ликвидировать инфекцию. Из-за этого лимфатические узлы увеличиваются и твердеют, а кожа над ними краснеет и становится чувствительной.
То есть воспаление лимфоузлов — это не самостоятельное заболевание, а скорее сигнал, который подаёт организм, когда в нём что-то идёт не так.
В зависимости о того, какие лимфоузлы воспаляются, можно довольно точно определить, где проблема. Этим пользуются врачи, чтобы подтверждать некоторые диагнозы.
Симптомы
Если лимфатический узел увеличился, но температура не повысилась, при надавливании не возникает болевых ощущений, а общее состояние не ухудшилось, значит всё в порядке — просто этот лимфоузел работает активнее других. Это проходит.
Хуже, если вы при лимфаденопатии ощущаете слабость, болят уши, горло или голова, аи температура поднялась. Сходите к терапевту. Если причина воспаления в простуде или гриппе, он поможет их вылечить или отправит к другому специалисту. Например, к стоматологу, если вдруг проблема в кариесе. Избавитесь от заболевания-источника, и лимфатические узлы вернутся к нормальному состоянию.
Но бывают случаи, когда воспалившиеся лимфоузлы причиняют серьёзный дискомфорт и даже представляют опасность для жизни. Вот в этом случае нужно бить тревогу и бежать к врачу.
Беспокоимся, когда:
Бьём тревогу, когда:
А вот если узлы воспалились, а признаков простуды или инфекции нет, это плохо. Проблема может быть в аутоиммунном заболевании или онкологии.
Как помочь себе до посещения врача?
Уже записались на приём к врачу, но хочется как-то облегчить своё состояние уже сейчас? Вот несколько простых советов:
И помните — самолечение это всегда плохо. Лучше обратитесь за помощью к квалифицированному специалисту.
Лимфаденит
Лимфаденит – это неспецифическое или специфическое воспалительное поражение лимфоузлов. Лимфаденит характеризуется местной болезненностью и увеличением лимфатических узлов, головной болью, недомоганием, слабостью, повышением температуры тела. Диагностика лимфаденита проводится с помощью сбора анамнеза и физикального обследования; этиология уточняется путем биопсии измененного лимфоузла. Лечение лимфаденита осуществляется с учетом выделенного возбудителя и включает антибиотикотерапию, физиотерапию. При формировании абсцесса или аденофлегмоны производится их вскрытие и дренирование.
МКБ-10
Общие сведения
Воспалительная реакция лимфоузлов при лимфадените – это барьерная функция лимфатической системы, которая ограничивает распространение инфекции по организму. Обычно лимфаденит возникает как осложнение первичного воспаления какой-либо локализации. Инфекционные возбудители (микроорганизмы и их токсины) проникают в регионарные лимфоузлы с током лимфы, которая оттекает из первичного гнойного очага. Иногда к моменту развития лимфаденита первичный очаг уже ликвидируется и может оставаться нераспознанным. В других случаях лимфаденит возникает при непосредственном проникновении инфекции в лимфатическую сеть через поврежденную кожу или слизистую.
Причины лимфаденита
Лимфаденит у детей часто бывает связан с воспалительными процессами ЛОР-органов (гриппом, отитом, хроническим тонзиллитом, ангиной), детскими инфекциями (скарлатиной, дифтерией, паротитом), а также кожными заболеваниями (пиодермией, экссудативным диатезом, инфицированной экземой и др.). Причиной специфического лимфаденита являются возбудители туберкулеза, сифилиса, гонореи, актиномикоза, чумы, сибирской язвы, туляремии и др. инфекций.
Классификация
По течению лимфаденит бывает острым и хроническим. Острый лимфаденит проходит в своем развитии 3 фазы – катаральную, гиперпластическую и гнойную.
Начальные патологические процессы при лимфадените характеризуются застойной гиперемией кожи над увеличенным лимфоузлом, расширением синусов и слущиванием их эндотелия. Далее следуют явления экссудации и серозного пропитывания паренхимы узла, лейкоцитарной инфильтрации и пролиферации лимфоидной ткани. Эти структурные изменения соответствуют катаральной и гиперпластической стадиям лимфаденита с локализацией патологических процессов в пределах капсулы лимфоузла. При неблагоприятном дальнейшем развитии наступает гнойное расплавление лимфоузла с образованием инкапсулированного абсцесса или прорывом инфицированного содержимого в окружающую клетчатку – развитием паралимфаденита и аденофлегмоны. Особой тяжестью течения отличается ихорозный лимфаденит, возникающий при гнилостном распаде лимфоузлов.
Реже встречаются фибринозный лимфаденит, характеризующийся обильной экссудацией и выпадением фибрина, и некротический лимфаденит, развивающийся вследствие быстрого и обширного омертвения лимфоузла. Также выделяют особую форму лимфаденита – геморрагическую, характеризующуюся имбибицией (пропитыванием) лимфоузла кровью при сибирской язве или чуме.
При простой и гиперпластической форме лимфаденит может принимать хроническое течение. При лимфадените в воспаление может вовлекаться одиночный лимфоузел, или несколько расположенных рядом лимфатических узлов. В зависимости от этиологии и возбудителя различают специфические и неспецифические лимфадениты.
Симптомы лимфаденита
Острый неспецифический процесс манифестирует с болезненности регионарных лимфоузлов и увеличения их размеров. При катаральной и гиперпластической форме увеличенные узлы легко можно прощупать, их болезненность незначительна, общие нарушения слабо выражены или отсутствуют. Лимфаденит нередко протекает с вовлечением лимфатических сосудов – лимфангитом.
Лимфаденит у детей протекает бурно с высокой температурой, недомоганием, потерей аппетита, нарушением сна. Возможными тяжелыми осложнениями может стать генерализация инфекции с развитием сепсиса.
При хроническом неспецифическом лимфадените лимфоузлы увеличенные, малоболезненные, плотные, не спаяны с окружающими тканями. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Для специфического гонорейного лимфаденита типичны увеличение и резкая болезненность паховых лимфоузлов. Туберкулезный лимфаденит протекает с высокой температурой, выраженной интоксикацией, периаденитом, нередко некротическими изменениями узлов. Лимфаденит при сифилисе характеризуется односторонним умеренным увеличением цепочки лимфоузлов, их неспаянностью между собой и с кожей. При сифилитическом лимфадените никогда не происходит нагноения лимфоузлов.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей, медиастиниту. Развитие лимфаденита может явиться исходной точкой для распространенных гнойных процессов – аденофлегмоны и сепсиса. Исходом хронического лимфаденита может стать рубцевание лимфоузла с соединительнотканным замещением лимфоидной ткани. В некоторых случаях может развиваться нарушение лимфооттока и лимфедема.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага. Дифференциальную диагностику острого лимфаденита проводят с остеомиелитом, флегмоной, нагноившейся атеромой и др.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза), лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
Диагностика специфических лимфаденитов опирается на комплекс клинико-лабораторных данных. Для выявления туберкулеза проводятся туберкулиновые пробы Манту и Пирке. При микроскопическом исследовании пунктата обнаруживаются гигантские клетки Пирогова-Лангганса. В ходе рентгенографии грудной клетки могут выявляться туберкулезные очаги в легких; при исследовании мягких тканей шеи, подчелюстной, подмышечной, паховой зоны на снимках определяются кальцинаты в виде плотных теней.
При сифилитическом лимфадените в пунктате обнаруживаются бледные трепонемы. К диагностике специфических лимфаденитов привлекаются специалисты-фтизиатры, венерологи, инфекционисты. При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Лечение лимфаденита
Катаральный и гиперпластический острый лимфаденит лечится консервативно. Необходимо создание покоя для области поражения, проведение адекватной антибиотикотерапии на основании чувствительности микробной флоры, УВЧ-терапии, витаминотерапии. При гнойном процессе показано вскрытие гнойного лимфаденита, аденофлегмоны, дренирование и санация очага по принципам ведения гнойных ран. Назначается активная дезинтоксикационная и антибактериальная терапия.
При хроническом неспецифическом лимфадените требуется устранение основного заболевания, поддерживающего воспаление в лимфоузлах. Специфические лимфадениты лечатся с учетом этиологического агента и первичного процесса (сифилиса, гонореи, туберкулеза, актиномикоза и др.).
Прогноз и профилактика
Своевременное этиотропное лечение лимфаденита позволяет избежать распространения и генерализации процесса. Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).