Если повышен паратгормон что это значит
Анализ на паратгормон
Лебедева Марина Юрьевна
Причины и механизмы сбоев
Если происходит сбой в секреции ПТГ, в организме нарушается обмен кальция и фосфора. При недостаточной выработке почки теряют кальций, нарушается его всасывание в кишечнике, вымывание из костной ткани.
Если гормон выделяется в избытке, ухудшаются процессы формирования костей, происходит рассасывание старых костных балок, возникает остеопороз (размягчение костных тканей), возрастает риск переломов. При этом концентрация в крови кальция высокая, что связано с его вымыванием в плазму.
Также из-за нарушения фосфорно-кальциевого обмена страдает желудок и почки. Повышенное содержание фосфора приводит к камням в почках, а нарушение кровообращения в желудке и кишечнике, связанное с кальцинозом сосудов, провоцирует язвенную болезнь.
Анализ на уровень паратгормона необходимо сдать, если имеют место:
Сбой в работе паращитовидных желез – распространенная проблема. Наиболее подвержены заболеванию женщины – у них патология встречается в три раза чаще, чем у мужчин. Возрастной ценз пациентов – от 20 до 50 лет. Основная причина отклонений – поражение желез, но иногда их провоцируют болезни почек, ЖКТ, костей. Повысить концентрацию ПТГ также могут эстрогенсодержащие препараты, Циклоспорин, Литий, другие лекарства с аналогичным составом.
Понижают ПТГ – Сульфат магния, Преднизолон, витамин D, некоторые виды противозачаточных таблеток.
Касательно медикаментов – их действие на продуцирование паратгормона временное. Поэтому если есть подозрение, что их прием повлиял на результат анализа, спустя пару недель пробу необходимо повторить. Если имеют место отклонения от нормы, незамедлительно следует обратиться к врачу-эндокринологу.
Нормы и отклонения от нормы
При беременности показатель колеблется в пределах 9,5-75 пг/мл.
Если результат анализа показал, что содержание ПТГ повышено, это может говорить о первичном либо вторичном гиперпаратиреозе в результате онкологии, болезни Крона, переизбытке витамина D, почечной недостаточности, рахите, колите, опухоли поджелудочной железы. Так, о первичном гиперпаратиреозе свидетельствует повышение гормона в 2-4 раза, о вторичном – в 4-10 раз. Также в медицине есть понятие третичного гиперпаратиреоза. Он проявляется в виде аденомы паращитовидных желез и переизбытком продуцирования гормона – уровень концентрации превышает норму в 10 и более раз. Это происходит, когда потребность в ПТГ низкая, а вырабатывается он в избытке.
При пониженной концентрации паратгормона свидетельствует о дефиците магния и гипопаратиреозе (первичном, вторичном), недостатке витамина D, саркоидозе, остеолизе (разрушении костных тканей). Также подобный результат часто встречается у пациентов, перенесших операцию на щитовидке.
Паратгормон при беременности
Беременным периодически следует сдавать кровь на определение уровня ПТГ, так как риск возникновения отклонений повышается. Контроль гормона позволит своевременно выявить нарушения и предотвратить развитие аномалий у плода.
Как правило, у беременных отмечается незначительное понижение паратгормона, что связано с понижением концентрации альбумина. Это происходит из-за активной выработки плацентой витамина D, активизирующего всасывание стенками кишечника кальция (гиперкальциурия). Если его вырабатывается слишком много, появляются мышечные судороги (тетания), поэтому у женщин в положении часто «сводит ноги». Иногда бывают судороги у детей. Но это хорошо поддается лечению посредством препарата с витамином D2.
Содержание ПТГ у беременных варьируется в зависимости от триместра. Так, в 1-м триместре нормой считается показатель 10-15 пг/мл, во втором – 18-25 пг/мл, в третьем – 9-26 пг/мл.
Способы коррекции уровня паратгормона
При наличии отклонений ПТГ от нормы в большую или меньшую сторону, необходимо лечение. Обычно это заместительная терапия при помощи гормонов. Так, при недостаточной секреции паратгормонов назначается комплекс гормоносодержащих препаратов, направленных на коррекцию их уровня. Курс может длиться несколько месяцев, либо таблетки приходится принимать всю жизнь. Это зависит от причины сбоя и эффективности лечебных процедур.
Если паратиреоидный гормон вырабатывается в излишке, нарушение корректируется путем устранения первопричины (лечение заболеваний, спровоцировавших гипервыработку гормонов). В ряде случаев делается частичная либо полная резекция паращитовидной железы. При наличии злокачественных образований проводится удаление желез.
Ответы на популярные вопросы
Возможна ли беременность при пониженном паратгормоне?
Необходимо выяснить причину снижения паратгормона после чего решать вопрос о беременности.
В какие дни цикла нужно сдавать паратгормон?
Паратгормон сдается вне зависимости дня менструального цикла.
Гиперпаратиреоз. Заболевание (пара)щитовидных желез.
Эта тема стала вызывать живой интерес среди врачей разных специальностей. Прежде всего потому, что гиперпаратиреоз может быть в основе таких распространённых патологий, как мочекаменная болезнь, желчнокаменная болезнь, гипертоническая болезнь, язвенная болезнь желудка. Особенно, если эти 4 патологии присутствуют одновременно. Есть еще 5 патология, часто сопровождающая этот квартет – остеопороз, но он может быть не виден, пока не будет поведено исследование костей методом рентгена или рентгеновской денситометрии.
Гиперпаратиреоз (ГПТ) – синдром, обусловленный повышенной/патологической продукцией паратгормона – основного гормона, регулирующего кальций-фосфорный обмен в организме и обмен витамина Д.
ГПТ занимает 3 место по распространённости среди эндокринных заболеваний после сахарного диабета 1 и 2 типа, диффузно-токсического зоба. Чаще встречается у женщин. Сейчас ГПТ стал лучше диагностироваться (во-первых, про него знают, во-вторых, усовершенствовались методики его диагностики).
Ещё раз повторюсь, основные появления ГПТ:
или сочетание трех из данных патологий, особенно с началом в молодом возрасте, может являться поводом для диагностики ГПТ.
Коралловидные камни почек – самостоятельная причина для диагностики ГТП.
По статистике 27% пациентов с АГ имеют бессимптомное течение гиперпаратиреоза.
Кроме того, рак молочной железы и простаты, могут провоцироваться гиперпаратиреозом.
Другие проявления гиперпаратиреоза встречаются в различной степени выраженности у разных пациентов:
NB!Сейчас участились случаи сочетания гиперпаратиреоза и диффузно-узлового зоба, поэтому все! больные с узловыми образованиями должны быть обследованы на уровень паратгормона в крови, кальций общий, ионизированный, фосфор.
Синдром других заболеваний – вторичный гиперпаратиреоз,
Третичный гиперпаратиреоз (чаще вследствие почечной недостаточности уже на гемодиализе!). Это формирование аденомы паращитовидных желез при длительно существующем вторичном гиперпаратиреозе.
Из лабораторных анализов обращает на себя внимание различие в концентрации кальция/фосфора при разных формах ГПТ.
При гиперпаратиреозе может наблюдаться дислипидемия, то есть атеросклероз! (повышение ЛПОНП-липопротеидов очень низкой плотности – «плохих жиров», повышен коэффициент атерогенности), что устраняется после оперативного вмешательства.
Итак, диагностика ГПТ включает:
Медикаментозные тесты диагностики.
Показания к оперативному вмешательству:
Противопоказания к операции – ХПН (хроническая почечная недостаточность).
Мимпара используется только при вторичном и третичной ГПТ!
Данных для использования при первичном гиперпаратиреозе нет.
При первичном гиперпаратиреозе (до операции), под контролем уровня кальция крови;
дополнительная жидкость( 2-2.5-3 л/сут)+лечение бисфосфонатами.
Гиперпаратироез, если он вызван нехваткой витамина Д и кальция, может быть пролечен медикаментозно, и понятно какими препаратами – витамина Д и кальция. Витамин Д используется в больших дозах – 40000 единиц еженедельно первые 8 недель, потом по 20000 в неделю под контролем биохимии крови.
Что такое гиперпаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., терапевта со стажем в 27 лет.
Определение болезни. Причины заболевания
Гиперпаратиреоз — это эндокринное заболевание, развивающееся при чрезмерном количестве паратиреоидного гормона (паратгормона) в организме, который выделяется околощитовидными железами.
Существуют разные формы данного нарушения.
Первичный гиперпаратиреоз помимо нарушения околощитовидных желёз и избыточного выделения паратиреоидного гормона сопровождается верхне-нормальным или повышенным содержанием кальция в крови. Среди эндокринных заболеваний он встречается довольно часто: по распространённости эта форма гиперпаратиреоза находится на третьем месте после сахарного диабета и патологий щитовидной железы.
Ежегодная заболеваемость первичной формой составляет около 0,4–18,8% случаев на 10000 человек, а после 55 лет — до 2% случаев. [6] [12] У женщин эта патология возникает чаще, чем у мужчин — примерно 3:1. Преобладающее число случаев первичного гиперпаратиреоза у женщин приходится на первое десятилетия после менопаузы.
Первичный гиперпаратиреоз может быть как самостоятельным заболеванием, так и сочетаться с другими наследственными болезнями эндокринной системы. [1] [12] Он проявляется многосимптомным поражением различных органов и систем, что приводит к значительному снижению качества жизни с последующей инвалидизацией, а также к риску преждевременной смерти.
Причины возникновения связаны с развитием в одной или нескольких околощитовидных железах таких патологий, как:
В 5% случаев на возникновение первичного гиперпаратиреоза влияет наследственность.
При вторичном гиперпаратиреозе кроме общих клинических признаков заболевания отличается снижением кальция и повышением фосфора в крови. Эта форма болезни обычно развивается как реакция компенсации и сочетает в себе усиленный синтез паратгормона и изменения в паращитовидных железах. Как правило, обнаруживается при синдроме недостаточного всасывания кальция в тонком кишечнике, дефиците витамина D и хронической почечной недостаточности.
Третичный гиперпаратиреоз развивается в случае аденомы околощитовидной железы и повышенном выделении паратгормона в условиях длительного вторичного гиперпаратиреоза.
Псевдогиперпаратиреоз развиваться п ри других злокачественных опухолях, которые способны продуцировать вещество, похожее на паратгормон.
Симптомы гиперпаратиреоза
Гиперпаратиреоз протекает длительно и бессимптомно и может быть выявлен случайно во время обследования по поводу другого заболевания.
У пациентов с гиперпарат иреозом одновременно возникают симптомы поражения различных органов и систем: язва желудка, остеопорозные проявления, мочекаменная и желчнокаменная болезни и другие. При пальпации шеи в зоне паращитовидных желёз можно нащупать достаточно большую «аденому».
Развивается быстрая утомляемость при физической повседневной нагрузке, мышечная слабость, ноющая головная боль, затруднение при ходьбе (особенно во время подъёма по лестнице или при преодолении больших расстояний), формируется как бы переваливающаяся походка.
У большинства людей с гиперпаратиреозом нарушено восприятие и память, они эмоционально неуравновешенны, тревожны, депрессивны.
При опросе пациенты с подозрением на нарушение функции околощитовидных желёз обычно жалуются на:
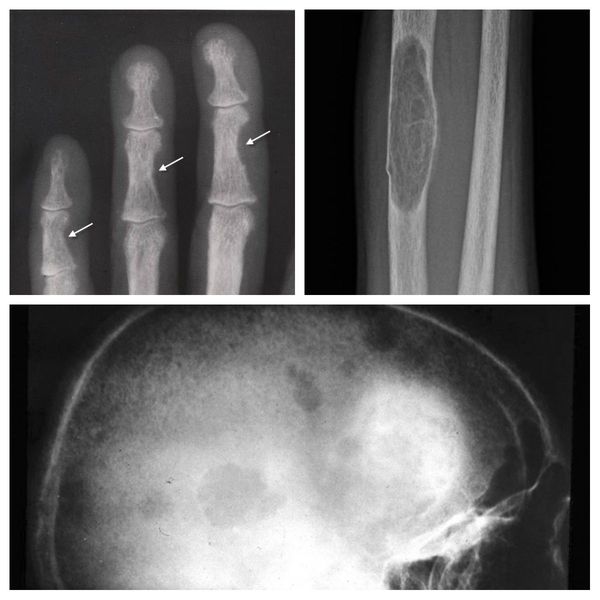
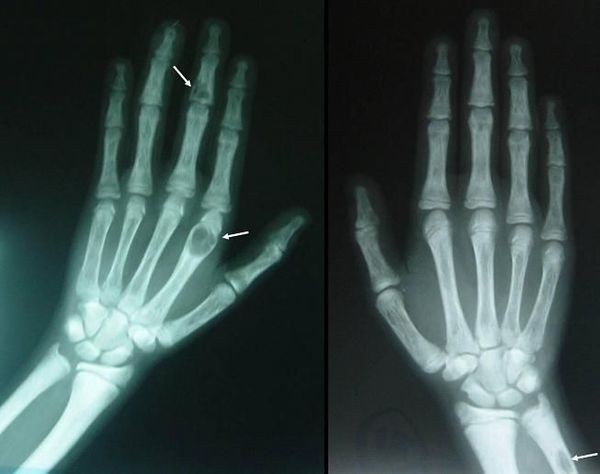
Если патологический процесс в костях продолжает развиваться, это может стать причиной расшатывания и выпадения здоровых зубов, а также деформации костей скелета, в связи с которой пациенты становятся ниже ростом. Возникающие переломы очень медленно восстанавливаются, часто с деформациями р ук и ног и образованием непрочных суставов. На конечностях появляются кальцинаты — результат отложения солей.
У женщин с повышенной функцией щитовидной железы в менопаузе риск костных осложнений возрастает.
В большинстве случаев первые проявления гиперпаратиреоза сопровождаются:
При развитии поражения сосудов в виде кальциноза и склероза нарушается питание тканей и органов, а повышенный уровень кальция в крови способствует развитию и ухудшению ишемической болезни сердца.
Гиперпаратиреоз с нехарактерными симптомами и постепенным началом часто сопровождается:
Патогенез гиперпаратиреоза
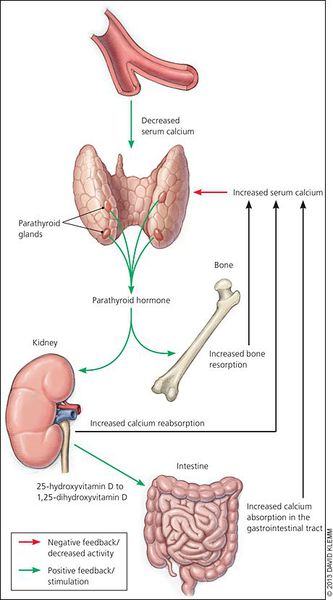
Кальций является важным компонентом, который влияет на прочность костей и обменные процессы в организме. В норме уровень кальция, а также фосфора поддерживает паратгормон, выделяемый околощитовидными железами.
При аденоме или ином нарушении этих желёз взаимосвязь кальция и паратгормона нарушается: если раньше повышенное содержания кальция сдерживало уровень паратгормона, то теперь развивается дефект рецепторов, чувствительных к кальцию, которые расположены на поверхности главных клеток паращитовидных желёз.
В связи с этим в организме происходит ряд нарушений:
При избытке паратгормона усиливается выведение из костной ткани кальция и фосфора. Клинически это проявляется изменениями в костях: их искривлением и размягчением, возникновением переломов. При этом уровень кальция в костях снижается, а его уровень в крови заметно увеличивается, т. е. возникает гиперкальциемия. Она проявляется мышечной слабостью, избыточным выделением минералов с мочой при усиленном мочеиспускании и постоянной жаждой, что приводит к почечнокаменной болезни и нефрокальцинозу — накоплению и отложению солей кальция в главной ткани почек. Также избыток кальция в крови становится причиной нарушения тонуса сосудов и возникновения артериальной гипертензии. [1] [12]
У пациентов с первичным гиперпаратиреозом часто наблюдается острая нехватка витамина D, а после оперативного лечения заболевания повышается вероятность развития синдрома голодных костей — последствия гиперкальциемии. [15]
Классификация и стадии развития гиперпаратиреоза
Как уже говорилось, бывает первичный, вторичный и третичный гиперпаратиреоз. При этом первичную форму заболевания разделяют на три вида:
Согласно МКБ 10, выделяют четыре формы заболевания:
Другая классификация гиперпаратиреоза, опубликованная в 2014 году, по степени выраженности симптомов разделяет заболевание на три формы:
В зависимости от того, какие именно органы или системы поражены, выделяют:
Осложнения гиперпаратиреоза
Длительное течение заболевания сказывается на формировании костей. Так, н а поздних стадиях вовремя не диагностированного гиперпаратиреоза наблюдаются:
Самое тяжёлое осложнение гиперпаратиреоза — гиперкальциемический криз. Он возникает внезапно после резкого повышения уровня кальция в крови до 3,5-5 ммоль/л (в норме этот показатель составляет 2,15-2,50 ммоль/л). [17] Проявляется резким обострением всех симптомов гиперпаратиреоза.
Пусковые механизмы осложнения — острые инфекционные заболевания (чаще всего ОРВИ), внезапный перелом, длительный постельный режим, беременность, бесконтрольный приём препаратов, содержащих кальций и витамин D, а также тиазидных мочегонных средств.
Риск возникновения криза зависит от того, насколько повышен уровень кальция в крови. [17]
Паратиреоидный гормон и гиперпаратиреоз
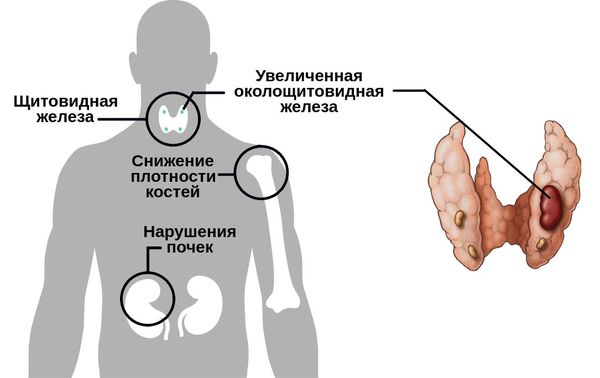
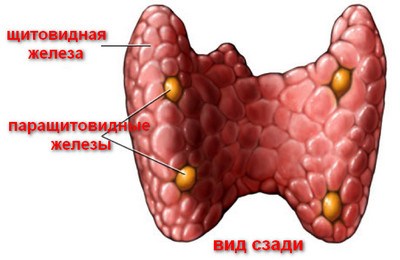
Гиперпаратиреоз — это заболевание, связанное с чрезмерной выработкой гормона, называемого паратиреоидным гормоном (ПТГ). Этот гормон производится паращитовидными железами — маленькими железами, расположенными в области щитовидной железы.
Роль паратиреоидного гормона заключается в повышении уровня кальция во внеклеточных жидкостях.
Это достигается путем:
Следовательно, гиперпаратиреоз связан с:
Это важно для диагностики и лечения заболевания.
Причины гиперпаратиреоза
Основная причина патологии — аденома (доброкачественная опухоль) одной из околощитовидных желез. Иногда диагностируется гипертрофия всех околощитовидных желез. В редких случаях причиной гиперпаратиреоза становится рак околощитовидных желез.
Рак околощитовидных желез
Рак околощитовидных желез
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Рак-околощитовидных-желез.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Рак-околощитовидных-желез.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/%D0%A0%D0%B0%D0%BA-%D0%BE%D0%BA%D0%BE%D0%BB%D0%BE%D1%89%D0%B8%D1%82%D0%BE%D0%B2%D0%B8%D0%B4%D0%BD%D1%8B%D1%85-%D0%B6%D0%B5%D0%BB%D0%B5%D0%B7.jpg?resize=900%2C600&ssl=1″ alt=»Рак околощитовидных желез» width=»900″ height=»600″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Рак-околощитовидных-желез.jpg?w=900&ssl=1 900w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Рак-околощитовидных-желез.jpg?resize=450%2C300&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Рак-околощитовидных-желез.jpg?resize=825%2C550&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Рак-околощитовидных-желез.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Рак околощитовидных желез
Почему появляются эти расстройства? Иногда это неизвестно, иногда можно определить наличие фактора, который стимулирует околощитовидные железы к гипертрофии. Чаще всего это дефицит витамина D, ошибки в питании или почечная недостаточность.
Когда действие стимулирующего фактора (например, недостаточное поглощение кальция из-за дефицита витамина D3) длится достаточно долго, а затем исчезает — гипертрофированные околощитовидные железы стремительно проявляют активность, что приводит к повышению уровня кальция. Эндокринологи называют этот процесс третичным гиперпаратиреозом (первичным является спонтанный, вторичным — повышенный уровень ПТГ в ответ на раздражитель).
Аденомы / рак могут быть компонентами синдрома множественного эндокринного аденоматоза. Это генетически обусловленные заболевания, при которых поражаются многие эндокринные органы.
Симптомы гиперпаратиреоза
Вначале заболевание протекает бессимптомно, затем развиваются последствия:
Диагностика гиперпаратиреоза
Диагностировать болезнь довольно просто. Диагноз гиперпаратиреоз ставится при неадекватном уровне гормона околощитовидной железы по отношению к уровням кальция в крови. Повышенные уровни кальция сопровождаются высокими или пограничными уровнями ПТГ.
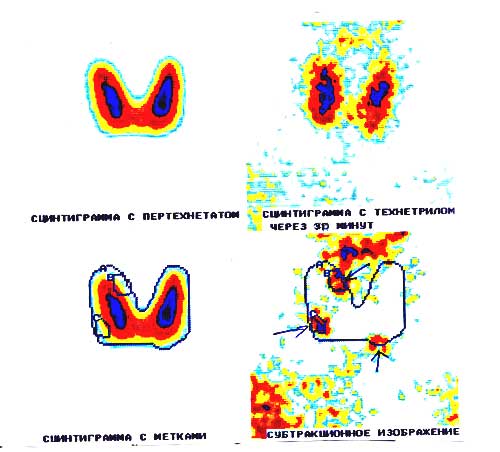
Также эндокринолог должен определить местонахождение увеличенных околощитовидных желез. Для этого проводится ультразвуковое исследование. Подтверждение диагноза дополняется методом сцинтиграфии — исследование, основанное на способности поглощения железами контрастного вещества, меченного радиоактивным технецием. Когда паращитовидные железы захватывают этот маркер — они становятся видимыми в устройстве регистрации ионизирующего излучения (гамма-камера).
В настоящее время возможно сочетание сцинтиграфии и компьютерной томографии.
Неверный диагноз гиперпаратиреоза
К эндокринологу с подозрением на гиперпаратиреоз, обращается очень много пациентов, но такой диагноз ставится не всем. Почему? Потому что подозрение на болезнь часто возникает только на основании повышенного уровня гормона околощитовидной железы.
Между тем, наиболее распространенной причиной умеренного повышения уровня паратиреоидных гормонов является дефицит витамина D, который легко различить, поскольку уровни кальция и фосфора остаются в норме. Первичный (или третичный) гиперпаратиреоз может быть диагностирован только тогда, когда уровень ПТГ по отношению к кальцию неадекватен.
Повышенный уровень гормона околощитовидной железы в ответ на стимул (например, дефицит витамина D) — состояние, называемое вторичным гиперпаратиреозом. Это не самостоятельное заболевание — это следствие.
Вторая причина ошибок — диагностика гиперпаратиреоза только на основании повышенных уровней кальция, когда уровни ПТГ низкие. Причиной этого состояния обычно является гиперкальциемия опухоли (из-за факторов, секретируемых ПТГ-подобной опухолью) или передозировка витамина D.
Лечение гиперпаратиреоза
По сути, лечение — это операция. Трудность связана с проблемами локализации — не всегда можно локализовать патологические околощитовидные железы при ультразвуковом исследовании, сцинтиграфии и других вариантах обследования. Именно здесь на сцену выходит хороший специалист, который исследует и ищет паращитовидные железы, иногда используя интраоперационное тестирование уровней ПТГ в подозрительных местах.
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Хирургическая-операция.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Хирургическая-операция.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/%D0%A5%D0%B8%D1%80%D1%83%D1%80%D0%B3%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B0%D1%8F-%D0%BE%D0%BF%D0%B5%D1%80%D0%B0%D1%86%D0%B8%D1%8F.jpg?resize=900%2C600&ssl=1″ alt=»Хирургическая операция» width=»900″ height=»600″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Хирургическая-операция.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Хирургическая-операция.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Хирургическая-операция.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/01/Хирургическая-операция.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Хирургическая операция
Всем ли пациентам нужна операция? Нет! Существуют подробные показания к операции, они основаны на уровнях повреждения из-за гиперпаратиреоза, уровнях кальция и фосфора, возраста и т. д. Задача эндокринолога — правильно оценить необходимость вмешательства. Часто при гиперпаратиреозе диагностируется умеренный третичный гипертиреоз (из-за длительного дефицита витамина D), когда хирургическое лечение нецелесообразно.
Если хирургическое вмешательство не показано, остановить разрушительное воздействие паратиреоидного гормона на кости и снизить уровень кальция можно с помощью бисфосфонатов — популярных лекарств для лечения остеопороза.
Другая группа препаратов — кальцимиметики. Эти лекарства имитируют действие кальция, подавляя секрецию паращитовидных желез. К сожалению, цена таких лекарств на данный момент очень высокая.
Если повышен паратгормон что это значит
Паращитовидные железы впервые были открыты шведским анатомом И.К.Сундстрием в 1880 году. Эти парные органы вырабатывают жизненно важный паратгормон, который, вместе с кальцитонином и витамином D, регулирует кальциевый и фосфорный обмен.
Чаще всего снижение уровня паратгормона и кальция временное, постоянное снижение развивается не более чем у 5-10% пациентов.
Одной из самых редких причин развития гипопаратиреоза и гипокальциемии может быть воздействие антител иммунной системы на клетки паращитовидных (околощитовидных) желез. Такое воздействие наблюдается при развитии полигландулярного аутоиммунного синдрома I типа, при котором гипопаратиреоз возникает с надпочечниковой недостаточностью, грибковым поражением слизистой и кожы. Важно отметить, что гипопаратиреоз, это не единственная причина развития гипокальциемии.
Тетанический судорожный синдром
Тетанический судорожный синдром или повышенная нервно-мышечная возбудимость является ведущим симптомом пониженного паратгормона. Болезнь распространяется на отдельные группы мышц верхних конечностей, затем переходит на мышцы нижних конечностей. В редких случаях происходят судороги мышц лица, пищевода, туловища, иногда больные страдают от анурии (отсутствия мочевыделения), спазмов кишечника и запоров.
Судороги при нарушении уровня паратгормона очень болезненны, могут длиться от нескольких минут до нескольких часов. Они могут возникать спонтанно или быть спровоцированными нервными потрясениями, физической нагрузкой, появляться при приеме горячей ванной или неожиданно возникать, когда больной просто выпрямляет конечности.
При тяжелых формах гипопаратиреоза и аномальном уровне паратгормона судороги сопровождаются повышением или понижением давления, сердцебиением, рвотой или поносом. Некоторые больные даже теряют сознание при приступах.
Синдром изменений вегетативных функций
Больные ощущают неожиданное похолодание или жар, страдают от чрезмерного потоотделения и головокружения. Характерными симптомами вегетативных нарушений также являются:
Кратковременные обмороки;
Ощущение «закладывания» ушей;
Нарушения работы сердца;
Повышенная чувствительность к шуму, громкой музыке и резким звукам.
Синдром поражения центральной нервной системы
Низкий уровень паратгормона приводит к снижению содержания в крови кальция, что провоцирует различные эмоциональные и физические нарушения. Чаще всего при поражении центральной нервной системы отмечают такие симптомы, как:
Депрессия, тоска, бессонница;
Экзема, шелушение кожи, зуд;
Пигментация кожи, неоднородный окрас покровов;
Появление на коже пузырьков, наполненных жидкостью;
Нарушение роста, поседение волос;
Ломкость, бледность ногтей, поражение грибком;
Дефекты эмали зубов, кариес, задержка роста зубов у детей;
Развитие катаракты, помутнение хрусталиков.
Лечение гипопаратиреоза
Недостаток паратгормона лечится под контролем эндокринолога. Больному назначается кальциево-магниевая диета, витамины, препараты кальция. Некоторым пациентам рекомендуется физиотерапия, ультрафиолетовое облучение, принятие солнечных ванн, чтобы активировать выработку витамина D. Многим также прописывают успокаивающие и противосудорожные препараты, вводят глюконат кальция внутривенно.
Если паратгормон повышен…
Повышение паратгормона наблюдается при поражении паращитовидных желез или гиперпаратиреозе. Заболевание также называют первичный гиперпаратиреоз. Частота заболевания составляет 1:1000 человек, поражает гиперпаратиреоз людей трудоспособного возраста от 20 до 50 лет, женщины страдают от болезни чаще мужчин.
Симптомы болезни
Наиболее характерными симптомами повышенного паратгормона являются:
— Общая слабость;
— Снижение мышечного тонуса;
— Слабость нижних конечностей;
— Проблемы с координацией движений;
— Снижение двигательной активности;
— Боль в отдельных группах мышц;
— Повреждения зубов, челюстной остеопороз;
— Сухость кожных покровов, землистый оттенок лица;
— Деформации скелета;
— Постоянная жажда;
— Частые позывы к мочеиспусканию;
— Образование камней в почках;
Очень часто наблюдаются и изменения поведения больного, он становится истеричным, раздражительным, появляется утомляемость, сонливость.
Лечение повышенного уровня паратгормона определяет лечащий врач-эндокринолог. Возможны операции на щитовидной железе, медикаментозная терапия, манипуляции по восстановлению плотности костной ткани.
В ведущих клиниках северо-западного региона ведет прием хирург-эндокринолог, Виктор Алексеевич Макарьин, кандидат медицинских наук. Много лет Виктор Алексеевич специализируется на заболеваниях околощитовидных желез. Консультации врача ведутся очно и по скайпу.