Желтая связка позвоночника что это такое
Оссификация желтой связки
Синонимы:
История и этимология
Данная патология впервые была описана Полгаром (Polgar) при боковой рентгенографии.
Эпидемиология:
Наиболее часто встречается у обследуемых в 4-6 декаде жизни. Преимущественно встречается у мужчин, чем у женщин, что касаемо этнической предрасположенности, то данная патология чаще встречается в японской, северо-африканской популяциях, реже у белой расы и афроамериканцев.
Генетические особенности:
Полиморфизм одного нуклеотида в структуре гена COL6A1 обнаружен у обследуемых с оссификацией желтой связки в популяции китайцев хань.
Этиология
До конца этиология этого патологического состояния не изучена, но в большинстве случаях данные изменения связывают с метаболическими и эндокринными заболевания.
Ассоциация
Болезнь накопления кристаллов дигидрата пирофосфата кальция (отложение кристаллов не только в желтой связке, но межпозвонковых дисках, передней продольной связке, задней продольной связке, межостистых и надостистых связках, апофизарных и крестцово-подвздошных суставах.
Патология
Макроскопические изменения
Микроскопические изменения
Клинические проявления
Наиболее частыми признаками являются хронические симптомы миелопатии грудного отдела позвоночника, проявляющиеся трудностями при передвижениях, слабостью мышц, болью в спине и парестезии в нижних конечностях. Изначально клиника поражения задних столбов спинного мозга, а вторичные проявления уже будут прогрессирующий спастический парапарез.
Радиологические находки:
Общие признаки:
Рентгенография
Компьютерная томография (КТ)
Магнитно-резонансная томография (МРТ)
Т1-взвешенное изображение
Т2-взвешенное изображение
Желтая связка позвоночника что это такое
а) Терминология:
1. Синонимы:
• Оссификация желтой связки (ОЖС), оссификация связок дуги позвонка (ОСДП), «псевдоподагра» желтой связки
2. Определения:
• Кальцификация/оссификация желтой связки
1. Общие характеристики оссификации желтой связки:
• Наиболее значимый диагностический признак:
о Линейное утолщение желтой связки с изменениями сигнала, характерными для оссификации костного мозга смежных участков позвонка
• Локализация:
о Желтая связка (вентромедиальная поверхность дугоотростчатых суставов и пластинок дуг, дорзальней дурального мешка)
о Нижнегрудной отдел позвоночника» шейный, верхнегрудной, поясничный отдел
• Размеры:
о Много- или одноуровневое поражение, незначительное или значительное утолщение связки
• Морфология:
о Линейная зона оссификации в толще желтой связки
о Симметричное поражение, двустороннее > одностороннее
2. Рентгенологические данные:
• Рентгенография:
о Тонкая неравномерная оссификация тканей вдоль вентральной поверхности пластинки дуги позвонка, на рентгенограммах видна плохо
3. КТ при оссификации желтой связки:
• Бесконтрастная КТ:
о Неравномерное гиперденсное утолщение желтой связки
о КТ хорошо визуализирует зоны оссификации, однако практически не позволяет оценить состояние спинного мозга
• Костная КТ:
о Гиперденсные узелки или линейные зоны оссификации в толще желтой связки
о V-образная форма на аксиальных изображениях
4. МРТ при оссификации желтой связки:
• Т1-ВИ:
о Гипо- или гиперинтенсивное линейное образование в толще желтой связки ± сдавление спинного мозга:
— V-образная форма на аксиальных изображениях
— Более тонкие образования обычно характеризуются гипоин-тенсивным сигналом, связанным с минимальным объемом костного мозга относительно кортикального костного компонента
— Более массивные оссификаты чаще характеризуются сигналом, соответствующим костному мозгу (изо- → гиперинтенсивный сигнал) соседних участков позвонков
• Т2-ВИ:
о Гипоинтенсивное линейное «образование» в толще желтой связки ± миеломаляция, усиление интенсивности сигнала вследствие компрессии
о Крупные оссификаты могут характеризоваться интенсивностью сигнала, соответствующей костному мозгу, однако обычно все же отличаются гипоинтенсивным сигналом
• T2*GRE:
о Гипоинтенсивное утолщение желтой связки
о GRE-режим всегда переоценивает выраженность стеноза спинномозгового канала вследствие наличия артефактов магнитной восприимчивости
5. Несосудистые рентгенологические исследования:
• Миелография:
о Тонкая неравномерная «кальцификация» вдоль вентральной поверхности пластинки дуги
о ± вдавление дорзального листка дурального мешка
— Обычно выражено минимально, выраженная компрессия наблюдается лишь в редких случаях → блокада ликворного пространства
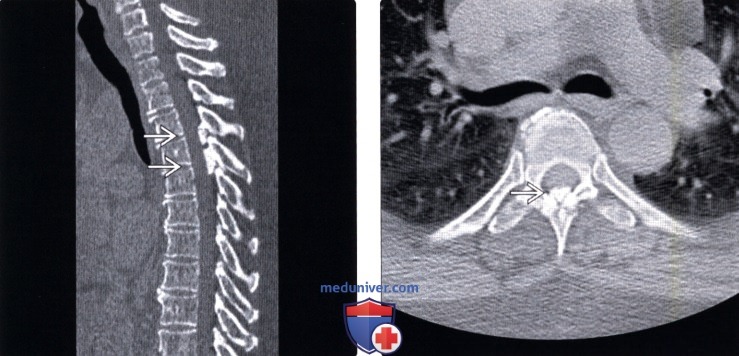
(Справа) КТ, аксиальный срез: фокальная срединная кальцификация желтой связки среднегрудного позвоночного сегмента. Эти изменения стали случайной находкой, поскольку клиники объемного воздействия на дуральный мешок или метаболических нарушений (например, пирофосфатной артропатии) у пациента не было.
в) Дифференциальная диагностика:
1. Дегенеративное поражение дугоотростчатых суставов:
• Встречается гораздо чаще ОЖС
• Характерные дегенеративные изменения суставных поверхностей:
о Ограничены в первую очередь суставными отростками, а не желтыми связками
• Нередко встречается в сочетании с ОЖС, однако с ней не связано
2. Менингиома:
• Бляшковидная кальцифицированная менингиома небольших размеров может напоминать ОЖС:
о Исходит со стороны поверхности твердой мозговой оболочки и располагается в спинномозговом канале, а не на поверхности желтой связки
о Практически всегда характеризуется контрастным усилением сигнала, наличия дурального «хвоста»
1. Общие характеристики:
• Этиология:
о У большинства пациентов (идиопатические случаи) механизм развития патологических изменений неясен:
— В некоторых случаях имеется четкая связь с метаболическими или эндокринными заболеваниями
о Патогенез заболевания возможно связан с накоплением гидроксиапатитов или пирофосфата кальция в толще связки → кальцификация, оссификация + генетическая предрасположенность
• Генетика:
о Полиморфизм одного нуклеотида в структуре гена COL6A1 обнаружен у пациентов с ОЖС в популяции китайцев хань
• Сочетанные изменения:
о Различные типы сочетаний с ДИСГ ОЗПС О Изредка сочетается с синдромом Барттера, гипомагниемией
• Болезнь накопления кристаллов дигидрата пирофосфата кальция характеризуется отложением этих солей в самых различных структурах позвоночника, а не только в желтой связке:
о Межпозвонковые диски, передняя продольная связка (ППС), задняя продольная связка (ЗПС), межостистые/надостистая связка, апофизарные и крестцово-подвздошные суставы
• Предметом дебатов остается вопрос отом, являются ли оссификация желтой связки и ее «кальцификация» следствием отложения кристаллов разными состояниями
2. Макроскопические и хирургические особенности:
• Эктопическое костеобразование в толще желтой связки
• Инфильтрация желтой связки фибробластическими мезенхимальными клетками
• Кальцификация может распространяться на соседнюю твердую мозговую оболочку
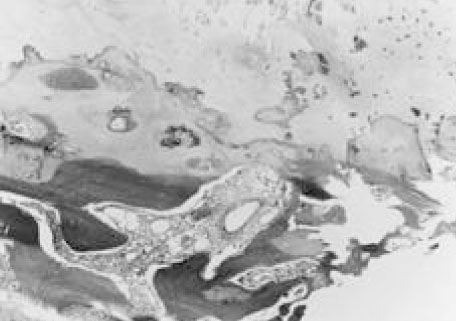
3. Микроскопия:
• Гиперплазия тканей, составляющих связку, клеточная пролиферация → энхондральная оссификация желтой связки
• Микроскопия в поляризованном свете: характерные стержневидные двоякопреломляющие кристаллы
д) Клинические особенности:
1. Клиническая картина оссификации желтой связки:
• Наиболее распространенные симптомы/признаки:
о Случайная находка в ходе обследования, назначаемого по каким-либо другим показаниям
о Хроническая миелопатия грудного отдела спинного мозга:
— Трудности передвижения, слабость мышц, боль в спине и парестезии в нижних конечностях
— Первой обычно развивается клиника поражения задних столбов спинного мозга, за которой следует прогрессирующий спастический парапарез
о Боль в спине + корешковая симптоматика
• Внешний вид пациента:
о Пациенты с клинически выраженной симптоматикой обычно выглядят также, как остальные пациенты с миелопатией любого другого происхождения
2. Демография:
• Возраст:
о 4-6-е десятилетие жизни
• Пол:
о М>Ж
• Этническая предрасположенность:
о Клинически выраженная симптоматика чаще отмечается в японской, северо-африканских популяциях >> белая раса > афроамериканцы
• Эпидемиология:
о Заболевание возможно встречается чаще, чем считается на сегодняшний день:
— Большинство случаев становится случайной находкой, протекает бессимптомно и не выявляется при лучевом обследовании
3. Течение заболевания и прогноз:
• У большинства пациентов заболевание так и не проявит себя на протяжении всей жизни
• У меньшего числа пациентов развивается прогрессирующая миелопатия:
о Клиника ее может регрессировать или стабилизироваться после операции
о Сохраняющаяся после операции клиника миелопатии свидетельствует о необратимых изменениях спинного мозга
• Продолжительность заболевания до операции является наиболее важным прогностическим фактором долговременного исхода заболевания в послеоперационном периоде
4. Лечение:
• При бессимптомном и легком течении показано консервативное наблюдение за пациентом
• В клинически выраженных случаях показана задняя декомпрессия (ляминэктомия или ляминопластика) и резекция желтой связки
е) Диагностическая памятка:
1. Следует учесть:
• У пациентов с симптомами прогрессирующей миелопатии, особенно представителей японской или северо-африканских популяций, в дифференциально-диагностический ряд заболевания всегда необходимо включать ОЖС
• Также у таких пациентов необходимо исключить ОЗПС, ДИСГ и другие состояния, которые могут приводить к развитию миелопатии
2. Советы по интерпретации изображений:
• Оссификацию желтой связки отличают от артропатии дугоотростчатых суставов по характерной локализации связки и оценке состояния дугоотростчатых суставов выше- и нижележащих сегментов позвоночника
Редактор: Искандер Милевски. Дата публикации: 14.8.2019
Желтая связка позвоночника что это такое
В настоящее время сужение позвоночного канала, вызываемое такими образованиями, как грыжи дисков и секвестры, обычно не относятся к стенозу. Стенозом называют длительный хронический процесс, ведущий к сужению позвоночного канала. Обычно этот процесс обусловлен наличием плотных, пропитанных солями кальция грыж дисков, связок, остеофитов, а также гипертрофией межпозвонковых суставов, за счет хронического травмирования, воспаления. При стенозе позвоночного или корешкового канала вместимость костно-фиброзного футляра позвоночника не соответствует содержащимся в нём нервно-сосудистым образованиям, таким образом нарастает хроническая ситуация сдавления, нарушения крово- и ликворообращения, наблюдается механическое воздействие на нервные структуры, что проявляется своеобразной клинической картиной.
Стеноз диагностируют, по данным различных авторов, у 5–65,2% больных с длительно существующими дегенеративными процессами в поясничном отделе позвоночника. С этой точки зрения можно стеноз рассматривать как одну из конечных стадий дегенеративно-дистрофических процессов в позвоночнике.
По анатомическим критериям различают:
По этиологии различают:
Причины возникновения приобретенного стеноза различны. Основными причинами являются: оссифицированные грыжи межпозвонковых дисков; деформирующий спондилоартроз с гипертрофией межпозвонковых суставов и образованием краевых остеофитов (костные разрастания) вокруг диска; гипертрофия и оссификация задней продольной связки (наиболее часто над выпавшим секвестром межпозвонкового диска; гипертрофия и оссификация желтой связки, болезнь Форестье (диффузный идиопатический гиперостоз ревматоидной природы); болезнь Бехтерева (анкилозирующий спондилоартроз); спондилолистез дегенеративно-дистрофического генеза (чаще LIII и LIV позвонков); ятрогенный стеноз (образование субарахноидальных спаек после введения медикаментов или контрастного вещества в просвет позвоночного канала, «стальной стеноз», развивающийся вследствие внедрения металлических конструкций в просвет позвоночного или радикулярного канала; «постламинэктомическая фиброзная мембрана»).
Остеохондроз, осложнённый грыжей диска, по мере его прогрессирования приводит к развитию сегментарного стеноза позвоночного и корешкового каналов. В стадии нестабильности позвоночника (позвонки сползают по отношению друг к другу) стеноз является динамическим. Если исходные размеры канала достаточные, то рестабилизация (восстановления правильного расположения) позвоночного сегмента ликвидирует клинические проявления. Множественное поражение дисков, суставов и связок при первичном остеоартрозе у лиц пожилого возраста приводит к полисегментарному стенозу. Спондилоартроз и боковые грыжи дисков обуславливают избирательное стенозирование корешкового канала. При спондилоартрозе и первичном остеоартрозе поражение возникает, как правило, на нескольких уровнях. Если между зонами стеноза расположены участки нормального позвоночного канала, формируется прерывистый стеноз. Поясничный стеноз наиболее часто отмечается на уровне позвонков LII–LIV.
Современная концепция развития поясничного стеноза у большинства больных с дегенеративными процессами объясняет его как результат сегментарной нестабильности. Дегенерация межпозвонкового диска приводит к нестабильности позвоночного двигательного сегмента, затем — к повреждению или перерастяжению суставных капсул. Нестабильность межпозвонкового диска и суставных капсул приводит к полной нестабильности позвоночного сегмента, которая проявляется постоянными движениями между двумя позвонками, превосходящими физиологические пределы. Это ведет к перерастяжению связок, которые в норме ограничивают движения (суставных капсул, задней продольной связки, желтых связок). Ограничение такого перерастяжения происходит за счет оссификации и гипертрофии связок, образования остефитов в местах их прикрепления, гипертрофии суставов. Оссифицированные и гипертрофированные связки, гипертрофированные суставы внедряются в позвоночный канал и межпозвонковые отверстия. Возникает их сужению. Сужение «костного кольца» канала ведет к гемодинамическим нарушениям (ишемии корешков конского хвоста, локальной венозной и ликворной гипертензии). Компрессия корешков конского хвоста спинного мозга проявляется рефлекторными нарушениями, морфологическими изменениями нервной ткани и неврологическим дефицитом.
Стеноз позвоночного канала классифицируют с учетом его клинических проявлений. Выделяют такие виды стеноза:
По темпу развития неврологических проявлений различают:
Неврологические проявления стеноза могут быть преходящими, умеренными и выраженными, а также с нарушением проводимости спинного мозга или корешков конского хвоста спинного мозга.
Неврологические проявления стеноза позвоночного канала зависят от стадии развития заболевания. В начальной стадии они характеризуются преобладанием субъективных симптомов в виде боли, парестезий, преходящих двигательных нарушений. Неврологические признаки поражения нервной системы слабо выражены либо отсутствуют. Их обнаруживают, как правило, лишь в поздней стадии заболевания в связи с развитием компрессионно-ишемической радикуломиелопатии или даже синдрома поперечного поражения спинного мозга.
Первое место по частоте, специфичности и диагностической значимости занимает синдром неврогенной перемежающейся хромоты, отмечающийся у большинства больных независимо от локализации стеноза. Основным патогенетическим механизмом этого синдрома, кроме уменьшения объёма позвоночного канала и чисто механического сдавления, является временная ишемия спинного мозга или его корешков, развивающаяся вследствие ангиоспазма, венозной и ликворной гипертензии в позвоночном или корешковом канале. Ишемия усиливается в вертикальном положении (в положении стоя во время ходьбы). Причиной одного из основных проявлений стеноза — обострения симптоматики при движении — является возникающая при ходьбе сегментарная ротация, приводящая к ещё большему сужению стенозированного канала и ухудшению кровоснабжения спинного мозга и его элементов. Появление симптомов характерно в положении стоя, при ходьбе и разгибании позвоночника, а также уменьшение их выраженности при сгибании позвоночника и наклоне вперёд, в положении сидя на корточках.
Наиболее распространённой жалобой больных с поясничным стенозом является постоянная боль в пояснице, которая отдает в одну или обе нижние конечности. Люмбоишиалгия имеет прогрессирующе, ремиттирующее течение. Боль сопровождается дизестезиями (неприятные разнообразные болевые ощущения), чувством жара или холода в конечностях. У некоторых больных возникает стреляющая боль в нижних конечностях, отмечается кратковременная слабость в них. В дальнейшем присоединяется синдром одно- или двусторонней нейрогенной перемежающейся хромоты. Вначале боль при ходьбе возникает только в одной ноге (стадия односторонней перемежающейся хромоты). Диффузный характер боли и отсутствие объективных симптомов повреждения корешков позволяют расценивать это состояние как перемежающуюся ишиалгию или люмбоишиалгию. В развёрнутой стадии заболевания симптомы перемежающейся хромоты становятся двусторонними и часто асимметричными. Нарастают тяжесть и продолжительность приступа, присоединяется постуральная слабость в ногах, пациенты не могут стоять прямо — ортостатический или постуральный вариант “перемежающейся хромоты конского хвоста”. Иногда интенсивность болей столь велика, что заставляет больного не только остановиться, но и лечь. Для купирования хромоты больному необходимо принять специфическую позу с наклоном туловища вперёд и лёгким сгибанием нижних конечностей в тазобедренных суставах. Постуральный компонент боли обусловлен изменением анатомических параметров позвоночного канала при движении. При разгибании позвоночника уменьшается площадь и сагиттальный размер канала. Размер межпозвонкового отверстия уменьшается на 15%. При сгибании увеличивается площадь и сагиттальный размер позвоночного канала. Размер межпозвонкового отверстия увеличивается на 12% по сравнению с нейтральным положением поясничного отдела позвоночника.
Наличие постоянных двигательных, рефлекторных или чувствительных нарушений свидетельствует о развитии синдрома компрессии конского хвоста. По мере прогрессирования заболевания появляются асимметричная гипотрофия мышц, снижение рефлексов, чувствительности, гипестезия полирадикулярного или псевдополиневритического типа. В поздней стадии заболевания возникают нарушения функции тазовых органов — нейропатический мочевой пузырь (недержание мочи или задержки мочеиспусканя, наличие остаточного объема мочи), недержание кала. Недержание мочи особенно выражено при ходьбе, после длительного пребывания на ногах или при физической нагрузке. Изредка оно может быть моносимптомом.
Латеральные стенозы проявляются болевым корешковым синдромом. В большинстве случаев боль имеет чёткую локализацию и ограничена зоной корешковой иннервации. В дальнейшем присоединяются чувствительные расстройства по корешковому типу. Нередко боль и нарушение чувствительности сочетаются с парезами определённых групп мышц и снижением или выпадением рефлексов. По мере прогрессирования заболевания нарастают признаки монорадикулярного дефицита.
Множественный стеноз корешковых каналов закономерно приводит к своеобразному синдрому перемежающейся хромоты в сочетании с болезненными судорогами в больших группах мышц, в которых, как правило, наблюдаются фасцикулярные подёргивания, особенно после небольшой физической нагрузки. Болезненные судороги — своеобразные, но малоизвестные проявления стеноза позвоночного канала. Их относят к пароксизмальным нарушениям функций периферических нервов и спинного мозга. Судороги, захватывающие отдельные группы мышц (например, икроножные, подколенные, приводящие мышцы бедра, четырёхглавые и ягодичные мышцы) при поясничном стенозе могут быть одно- или двусторонними, чаще тонического или тонико-клонического характера. Реже отмечаются миоклонии.
Для диагностики стеноза применяют следующий алгоритм обследования больных:
Выраженность неврологических нарушений по данным электронейромиографии, скорости проведения импульсов по нервам нижних конечностей.
Сцинтиграфию применяют для диагностики активного воспалительного процесса в суставах при спондилоартрозе, болезни Бехтерева, Форестье и аутоиммунных артритах.
При выборе тактики лечения целесообразно пользоваться следующим алгоритмом. При относительном стенозе и невыраженной неврологической симптоматике применяют консервативное лечение. Назначают нестероидные противовоспалительные препараты, дегидратирующие, средства, сосудистые препараты. Возможно также применение биостимуляторов.
При относительном стенозе и выраженной неврологической симптоматике, как правило, показано оперативное вмешательство.
При абсолютном стенозе обязательно проводят оперативное вмешательство. При решении вопроса проведения оперативного вмешательства учитывают наличие таких проявлений, как боль в нижних конечностях и двигательные нарушения при ходьбе.
Моносегментарный стеноз требует проведения ламинэктомии и фасетэктомии на уровне поражённого сегмента. Больным с односторонними неврологическими проявлениями может быть произведена щадящая декомпрессия с обязательной резекцией медиальной части дугоотросчатых суставов и удалением дополнительных мягкотканных компремирующих компонентов (протрузий и грыж межпозвонковых дисков, гипертрофированной жёлтой связки, оссифицированной задней продольной связки и т.д.). Латеральные стенозы и обусловленные ими корешковые синдромы устраняют путём фасетэктомии, фораминотомии.
Таким образом, в настоящее время в хирургическом лечении стеноза поясничного отдела позвоночника применяют следующие вмешательства:
Хирургическая тактика и выбор оперативного вмешательства
При латеральном стенозе, в основном вызванном гипертрофическим артрозом межпозвонкового сустава, показана «прицельная» задняя декомпрессия латерального рецесуса (интерламинэктомия, медиальная фасетэктомия). Такие операции были проведены 21% больных со стенозом.
При комбинированном стенозе показана «прицельная» передняя и задняя декомпрессия латерального рецесуса (интерламинэктомия, медиальная фасетэктомия, дискэктомия, остеофитэктомия), которая была проведена нами 42% больным. В основном это были стенозы, развивающиеся вследствие гипертрофического артроза межпозвонкового сустава (в сочетании с оссифицированными грыжами и остеофитами, оссификацией задней продольной связки).
Больным с центральным стенозом позвоночного канала на нескольких уровнях при наличии явлений прогрессирующей радикулопатии средней или тяжелой степени показана декомпрессионная ламинэктомия (F.M. Phillips и соавт., 2002). Такую операцию применяют в 20% случаев. В основном это стенозы с оссификацией задней продольной связки центрально на многих уровнях.
Больным с центральным стенозом позвоночного канала на нескольких уровнях в сочетании со стенозом латеральных рецесусов показана декомпрессионная ламинэктомия в сочетании с медиальной фасетэктомией. Эту операцию применяют в 11% случаев. В основном это стенозы с оссификацией задней продольной связки центрально на многих уровнях в сочетании с многоуровневым гипертрофическим артрозом межпозвонковых суставов, где невозможно выполнить интерламинэктомию и медиальную фасетэктомию всех пораженных суставов из за их большого количества.
Декомпрессия дурального мешка и корешков в сочетании с фиксацией позвонков показана больным с поясничным стенозом и нестабильностью. Стабилизирующие вмешательства при стенозе позвоночного канала производят гораздо чаще.
Диагностика и лечение дегенеративного стеноза позвоночного канала на пояснично-крестцовом уровне
Общая информация
Краткое описание
Ассоциация нейрохирургов России
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ДЕНЕРАТИВНОГО СТЕНОЗА ПОЗВОНОЧНОГО КАНАЛА НА ПОЯСНО-КРЕСТЦОВОМ УРОВНЕ (Москва, 2015)
Клинические рекомендации обсуждены и утверждены на Пленуме Правления Ассоциации нейрохирургов России г. Казань, 02.06.2015 г
Определение
Стеноз позвоночного канала – патологическое сужение центрального позвоночного канала, латерального кармана или межпозвонкового отверстия за счет вторжения костных, хрящевых или мягкотканых структур в пространства, занимаемые нервными корешками, спинным мозгом или конским хвостом [20].
Этиология и патогенез
Этиология и эпидемиология
Частота встречаемости стеноза позвоночного канала пояснично-крестцового отдела позвоночника составляет от 1.8 до 8%. В США ежегодно каждые 90 из 100 000 человек старше 60 лет оперируются по поводу стеноза позвоночного канала пояснично-крестцового отдела позвоночника. В Швейцарии, в кантоне Цюрих, с населением около 1,3 млн. человек ежегодно хирургическое лечение проводится 300 пациентам, что свидетельствует о высокой распространенности данного заболевания в странах с высокой средней продолжительностью жизни [5,8,25].
Подавляющее большинство (90%) эпизодов боли в спине, связанных со стенозом поддаются консервативному лечению: комплексному лечению медикаментозными препаратами, эффективность которых доказана объективно и реабилитационными программами. Несмотря на это стеноз позвоночного канала наиболее частая причина хирургического лечения в старшей возрастной группе пациентов.
Стеноз позвоночного канала чаще всего классифицируется как первичный, вызванный врожденными аномалиями или расстройствами, развившимися в постнатальном периоде, или вторичный (приобретенный), являющийся следствием дегенеративных изменений или местной инфекции, травмы или хирургии.
Дегенеративный стеноз позвоночного канала — совокупность клинических синдромов, являющихся следствием дегенеративных изменений в пояснично-крестцовом отделе позвоночника. В качестве генератора развития клинической симптоматики в популяции в подавляющем большинстве случаев является дегенеративный стеноз, причинами которого могут быть все разновидности дегенеративной патологии позвоночника, включая патологию дисков, фасеточных суставов, гипертрофию связок, остеофиты, спондилолиз. Дегенеративный стеноз позвоночного канала может встречаться с другими проявлениями заболевания, включая дегенеративный спондилолистез или дегенеративный сколиоз. В добавлении к медленно прогрессирующим дегенеративным изменениям, стеноз позвоночного канала имеет значимый динамический компонент. Свободное пространство позвоночного канала уменьшается при нагрузке и разгибании и увеличивается при растяжении и сгибании.
Дегенеративный стеноз позвоночного канала анатомически может выражаться в сужении центрального канала, в области латеральных масс, фораменального отверстия или любой комбинации описанных локализаций.
Под центральным стенозом понимают вторжение позвоночных структур в канал непосредственно позади тел позвонков с их воздействием на отдельные нервные корешки или на весь «конский хвост». [23]. Он может быть результатом уменьшения позвоночного канала в передне-заднем направлении, поперечном или их сочетанием, связанным со снижением высоты межпозвонкового диска с или без пролабирования, и гипертрофией фасеточных суставов и желтой связки. Центральный стеноз чаще всего связан с костными выступами (диастематомиелия, гипертрофическая шпора, остеофиты задней части межпозвоночного диска), срединной протрузией или пролапсом межпозвонкового диска, дегенеративным спондилолистезом, гипертрофией желтой связки или верхнего края пластинки нижележащего позвонка.
При латеральном стенозе структуры позвоночника вторгаются в боковую часть канала, в место, где нервный корешок проходит в межпозвонковое отверстие [18]. Латеральный стеноз разделяют на стеноз латерального кармана (между верхнемедиальной кромкой гипертрофированного фасеточного сустава и задней поверхностью тела позвонка или диска) и фораменальный стеноз, обусловленный узким межпозвонковым отверстием вследствие снижения высоты диска или протрузией диска внутрь межпозвонкового отверстия, остеофитом края тела позвонка. Боковой карман может быть стенозирован не только гипертрофированной фасеткой и заднелатеральной протрузией диска, но и гипертрофированной желтой связкой, спондилолистезом, вторичной (после поясничного спондилодеза) костной гипертрофией, дегенеративной болезнью диска.
Компрессию нервного корешка при латеральном стенозе называют «недискогенной компрессионной радикулопатией» [16,26].
Патогенез и патофизиология
Поясничный отдел позвоночного канала на аксиальных срезах имеет форму, приближающуюся к треугольной (трилистника). Различные параметры позвоночного канала достаточно вариабельны. Средние размеры переднезаднего диаметра канала у взрослых, по данным анатомических и лучевых методов исследований, проведенных Epstein B.S. et al. (1964) и Weinstein P.R. (1993) составляют от 15 до 23 мм, а поперечного диаметра 26– 30 мм.
Клинические проявления стеноза могут развиться при сагиттальном диаметре от 10 до 15 мм. По мнению Epstein et al. (1962), граница сагиттального диаметра для постановки диагноза стеноза составляет менее 13 мм, а UdenA. et al. (1985) определили ее в 11 мм. Verbiest H. (1973, 1975, 1976) считает позвоночный стеноз при сагиттальном диаметре 10 мм и менее абсолютным, а от 10 до 12 мм – относительным. В последнем случае он служит предупреждением о возможном возникновении в будущем клинических проявлений, если присоединится спондилолиз или гипертрофия фасеточных суставов. При таких размерах канала, умеренная протрузия диска или минимальный вентральный остеофит могут привести к появлению симптомов, которые могли бы и не развиться при нормальных размерах позвоночного канала [28].
Гипертрофия или оссификация желтой связки приводит к дорзальной компрессии дурального мешка и корешков. Вентральную компрессию обусловливают: грыжи межпозвонковых дисков, остеофиты и реже гипертрофия задней продольной связки. [2,9,27].
Типично дегенеративный стеноз возникает на уровне L4-L5 и далее с убывающей частотой на уровнях: L3-L4, L2-L3, L5-S1 и L1-L2 [12].
К основным патофизиологическим механизмам развития симптомов дегенеративного стеноза и нейрогенной перемежающейся хромоты относят [2,24]:
1. компрессия корешков «конского хвоста»;
2. ишемия, нарушение венозного и лимфатического оттока в корешке;
3. повышение давления в субдуральном и эпидуральном пространстве.
Клиническая картина
Cимптомы, течение
Клиническая картина
В патофизиологии клинических проявлений стеноза позвоночного канала играют роль многие факторы. В первую очередь, это прямая компрессия отдельных нервных корешков и конского хвоста остеофитами и мягкотканными структурами [24]. Не менее важная роль отводится нарушению венозного и лимфатического оттока в нервном корешке и, особенно, его муфте, ишемии и демиелинизации нервных корешков, а также повышению давления в дуральном и эпидуральном пространствах, и внутрикостного давления.
Компрессия микрососудов поясничных нервных корешков, приводящая к их ишемии, является самым существенным фактором в развитии наиболее яркого синдрома стеноза позвоночного канала – синдрома нейрогенной перемежающей хромоты. Различают позиционную и ишемическую нейрогенную перемежающуюся хромоту. Первая возникает в ситуации, когда позвоночник в течение некоторого времени остается в разогнутом положении с подчеркнутым поясничным лордозом. В таком положении дегенеративно измененные межпозвонковые диски и гипертрофированная желтая связка еще более сужают позвоночный канал, приводят к преходящей компрессии конского хвоста. При второй форме, нарастающая ишемия обусловлена компрессией пояснично-крестцовых корешков во время ходьбы.
Заболевание протекает медленно, симптомы нарастают в течение месяцев и нескольких лет. Наиболее ранняя и частая жалоба – боль в пояснице и ногах. Она характерна для 85-90% пациентов со стенозом позвоночного канала. Боль в поясничном отделе, нередко двусторонняя, распространяется на ягодицы, бедра и далее к стопам. Вслед за этой болью пациенты отмечают присоединение утомляемости, слабости, боли и онемения в голенях и стопах. В ряде случаев они описывают свои ощущения со стороны нижних конечностей как жжение, судорожное сжатие, покалывание, «затекание», неопределенную усталость, скованность в бедрах и голенях. Физические нагрузки (ходьба, упражнения с участием ног, длительная вертикализация с гиперлордозом позвоночника) ведут к обострению заболевания. У некоторых пациентов боли появляются в пояснице и бедрах, а далее распространяются вниз к голеням и стопам. В других случаях, наоборот, возникают в стопах и голенях и поднимаются к бедрам и пояснице. В редких случаях боль в пояснице не наблюдается. Иногда, даже анатомически выраженный стеноз может быть обнаружен у бессимптомного пациента.
Нейрогенная (каудогенная) перемежающая хромота является наиболее характерным синдромом стеноза позвоночного канала. Ее отличают следующие клинические признаки [6, 10]:
· Боль в спине, возникающая при ходьбе и иррадиирующая в ноги по передней или задней поверхности бедер и голеней.
· Боль, парестезии и дизестезии в ногах связаны с положением позвоночника, которое механически сужает позвоночный и невральный каналы или межпозвонковое отверстие (разгибание позвоночника, ходьба, особенно, вниз по лестнице, длительное нахождение в вертикальном положении).
· Боль в спине, возникающая при ходьбе и иррадиирущая в ноги по передней или задней поверхности бедер и голеней
· боль, парестезии и дизестезии связаны с положением позвоночника и провоцируются разгибанием позвоночника, ходьбой
· Боль уменьшается или исчезает в положении сидя, при сгибании или в положении на корточках в большей степени, чем при прекращении ходьбы.
· В положении лежа боль может усиливаться.
· Неврологические расстройства (слабость мышц, выпадение или снижение рефлексов, чувствительные расстройства) обостряются на фоне физической нагрузки
· Симптом Ласега (или тест ПВН) чаще отрицательный.
· В отличие от дискогенной боли, сгибание или вертикализация не усиливает симптомы.
· Боль, парестезии и дизестезии связаны с положением позвоночника и провоцируются разгибанием позвоночника, ходьбой, особенно вниз по лестнице, длительным стоянием
Нейрогенную хромоту следует отличать от истинной (сосудистой) перемежающей хромоты, связанной с окклюзионной болезнью, которая характеризуется появлением боли и/или судорожных сокращений в ягодичных или икроножных мышцах при ходьбе, исчезающих или уменьшающихся после отдыха. Сосудистая хромота часто сочетается с другими проявлениями: бледностью и цианозом стоп, дистрофическими изменениями кожи (атрофия ногтей, выпадение волос), снижением или отсутствием пульса на артериях нижних конечностях, шумами при их аускультации, импотенцией у мужчин. В отличие от нейрогенной перемежающей хромоты, сосудистая хромота обычно не зависит от смены позы – облегчение наступает при прекращении движения, даже если пациент остается в вертикальном положении.
Среди других жалоб пациентов со стенозом позвоночного канала необходимо отметить расстройства функции тазовых органов: разной степени выраженности нарушения мочеиспускания, импотенция.
Неврологический осмотр может выявить минимальные отклонения или не обнаружить никаких расстройств при обычном осмотре.
В редких случаях стеноза позвоночного канала постепенно может развиться клиническая картина синдрома конского хвоста, сочетающая в себе боль в пояснице, слабость и чувствительные расстройства в ногах и аногенитальной зоне, дисфункцию прямой кишки и мочевого пузыря.
Диагностика
2. Обзорная спондилография с функциональными пробами (стандарт) (прямая проекция в положении стоя прямо, с наклоном вперед и назад, боковая проекция в положении стоя) – позволяет наиболее полно получить общую характеристику костного строения пояснично-крестцового отдела позвоночника, выявить спондилолистез и гипермобильность (нестабильность) позвоночного сегмента, которая может не выявляться при МРТ, выполняемом в горизонтальном положении, определить высоту межтеловых пространств, артроз межпозвонковых суставов, образование межтеловых остеофитов,
выявить аномалию развития позвонков, люмбализацию, сакрализацию.
3. СКТ (рекомендация) показана в случае невозможности проведения МРТ (стальные импланты, водитель ритма сердца). При введение контраста интрадурально (СКТ-миелография) данный метод становится более информативным и его результаты сопоставимы с МРТ. СКТ-миелография является инвазивным методом исследования, что ограничивает его применение. При проведение СКТ и СТК-миелографии есть возможность делать трехмерную реконструкцию позвоночных сегментов.
4. Электрофизиологические методы исследования (опция) проводятся при дифференциальной диагностике дегенеративных заболеваний с нейропатией, миелопатией и тоннельными синдромами.
5. Блокада межпозвонковых суставов (опция) – один из основных методов диагностики фасеточного синдрома.
6. Селективная блокада корешков спинного мозга (опция) может наиболее точно выявить уровень поражения при полисегментарных измениях на МРТ или СКТ.
7. Провокационная дискография (опция) рекомендована для определения клинически значимого пораженного диска при многоуровневых изменениях. Для суммарной оценки состояния пациентов до и после хирургического лечения используются специализированные шкалы, состоящие из блоков оценки социальной адаптации, тяжести болевого синдрома, функции позвоночника и опороспособности нижних конечностей, ортопедического и неврологического статуса, данных лучевой диагностики:
· шкала оценки степени выраженности заболевания (СВЗ);
· индекс определения нетрудоспособности Освестри (Oswestry disability index – ODI);
· визуальная аналоговая шкала (visual analogue scale – VAS);
· Швейцарская шкала для оценки пациентов со стенозом позвоночного канала (Swiss Spinal Stenosis Questionnary – SSS).
В формулировку диагноза должны быть включены (стандарт):
I. Указание локализации стеноза по уровню поражения (L4-L5, L3-L4, L2-L3, L5-S1 и L1-L2);
II. Указание типа стеноза (центральный, латеральный, фораменальный);
III. Указание выявленного синдром нейрогенной перемежающейся хромоты;
IV. Указание наличия нестабильности и/или спондилолистеза;
V. Указание выявленной радикулопатии с обозначением заинтересованности нервных корешков и сторонности.
VI. При наличии синдрома «конского хвоста» он выносится в клинический диагноз.