Жидкий стул у ребенка при приеме антибиотиков что делать
Есть два стула: диарея после антибиотиков
Антибиотики прочно вошли в нашу жизнь. Частенько они действительно нужны, но многие люди назначают себе их сами «на всякий случай». И такое гадание на таблетках может дорого обойтись для организма. Ведь даже антибиотики, купленные по рецепту врача, могут иметь кучу побочек, о которых и в инструкции по применению читать-то страшно.
Иногда из-за этого даже приходится прекращать курс лечения раньше времени — и так, конечно, делать не надо. Бросать таблетки — значит, поощрять резистентность. А если проще, то твой организм, как после вакцинации, привыкает к антибиотикам и в следующий раз не даст им нормально выполнять свои задачи.
 Что делать, если антибиотики прописал лечащий врач, а побочные эффекты всё равно возникли?
Что делать, если антибиотики прописал лечащий врач, а побочные эффекты всё равно возникли?
Понос от лекарств — аттракцион сомнительный. Прочитать пару книг из отложенных на потом, сидя в туалете, конечно, полезно, но уверены, ты предпочитаешь заниматься этим где-то поближе к своей зоне комфорта.
Но раз врач их прописал, на то есть основания. Так что запомни простую мантру: купировать возможные побочные эффекты, а не забрасывать лечение.
Чтобы остановить диарею, надо восстанавливать баланс микрофлоры и снижать токсический эффект препаратов с помощью специальных средств. К таким относится Полисорб. Он выводит токсины, возникшие как от самого заболевания (вирусного, бактериального или невыясненной этиологии), так и от приёма антибиотиков. Он, конечно, не сделает приём лекарств полностью безопасным, но поможет снять интоксикацию и ее проявления, вроде диареи от таблеток.
 Кому нужен Полисорб?
Кому нужен Полисорб?
Всем, кто столкнулся с побочными эффектами антибиотиков или просто хочет поддержать организм во время их приема. Подходит детям, взрослым и пожилым, беременным, аллергикам, диабетикам. Он давно в арсенале у зожников всех мастей, поборников правильного питания и тех, кто просто любит следить за чистотой и здоровьем организма.
Высокие показатели безопасности позволяют принимать этот препарат без назначения врача (аллилуйя!). Полисорб компенсирует эффект от агрессивных антибиотиков, оставляет понос от таблеток в прошлом, а зачастую вносит вклад в устранение причины их приема — организм без токсинов явно лучше справляется со своими проблемами.
Курс приёма Полисорба в таких случаях — 10-14 дней. Да, его можно спокойно пить параллельно с антибиотиками. Только не одновременно, а за час до еды или приёма таблеток — иначе он может нейтрализовать эффект препаратов.
Понос от таблеток — далеко не единственное, с чем тебя может поддержать Полисорб. Так что он пригодится и после окончания курса антибиотиков: поможет при отравлении, похмелье и аллергических реакциях. Словом, точно не повредит домашней аптечке — а если украсить мишурой, то и на новогоднем столе будет уместным.
Почему Полисорб подойдет вам?
Рекомендован к применению людям всех возрастов.
Не содержит консервантов, красителей и подсластителей. Нейтрален на вкус.
Мягко выводит вредное и нормализует микрофлору кишечника.
Дозировка препарата рассчитывается индивидуально в зависимости от его веса согласно инструкции.
Если у Вас возникли сложности для подсчета индивидуальной дозы препарата Полисорб, вы можете получить бесплатную консультацию по телефону: 8-800-100-19-89 или в разделе консультации.
Понос после антибиотиков у взрослых и детей
Количество просмотров: 277 987
Дата последнего обновления: 16.12.2021
Среднее время прочтения: 5 минут
Препараты широкого спектра действия, убивающие большое количество бактерий, подействуют на Вас с наибольшей вероятностью. К таким средствам в том числе относятся клиндамицин (клеоцин), некоторые виды пенициллина и цефалоспорины.
Антибиотики обычно назначаются, чтобы лечить от бактериальных инфекций. Но спустя 4–5 дней употребления лекарств Вы можете столкнуться с расстройством кишечника, которое является побочным эффектом. Антибиотики уничтожают болезнетворные бактерии, но также убивают и полезные микроорганизмы Вашего кишечника. Это нарушает баланс его микрофлоры и приводит к увеличению количества «плохих» бактерий.
Симптомы
Если Вы принимаете антибиотик, лекарство вызовет умеренные изменения в численности кишечных бактерий, что может привести к поносу на протяжении нескольких дней и недель. Такую диарею называют антибиотик-ассоциированной. Если изменения количества этих микроорганизмов более резкие, у Вас могут быть следующие симптомы:
Если причины поноса не ясны, но при этом Вы принимаете антибиотики, обязательно сообщите врачу название назначенного препарата, дату начала его приема и появления кишечных симптомов. В большинстве случаев специалист сможет диагностировать антибиотико-ассоциированную диарею на основании Ваших симптомов, истории лечения и результатов осмотра.
Лечение диареи после курса антибиотиков у взрослых
Обычно чтобы остановить понос после лечения взрослого используются следующие препараты:
В случае умеренного поноса после приема антибиотиков постарайтесь соблюдать следующие советы:
Когда обращаться к врачу
Незамедлительно обратитесь к врачу, если понос после антибиотиков у взрослых или детей сопровождается каким-либо из перечисленных симптомов:
ИМОДИУМ ® Экспресс при поносе у детей и взрослых
При поносе на фоне приема антибиотиков важно принимать меры сразу. ИМОДИУМ ® Экспресс бережно борется с этим состоянием, приводя кишечник в норму. Важно быстро остановить понос, чтобы избежать обезвоживания. Лечение диареи может осуществляться при помощи других лекарств.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
«Имодиум противопоказан для применения у детей младше 6 лет»
1 Согласно инструкции по медицинскому применению препарата ИМОДИУМ ® Экспресс.
* Среди средств на основе Лоперамида. По продажам в деньгах за февраль 2018 г. — январь 2019 г., по данным IQVIA (с англ. АйКЬЮВИА).
Краевое государственное бюджетное учреждение здравоохранения
ДЕТСКАЯ ГОРОДСКАЯ БОЛЬНИЦА
министерства здравоохранения Хабаровского края
Лечение дисбактериоза кишечника у детей
Какая мама согласится во время болезни своего малыша на то, чтобы ему антимикробные препараты кололи внутримышечно, а не просто давали бы микстуру или таблетку? Далеко не каждая. Абсолютно точно. А почему?
Преобладающее с огромным перевесом большинство скажет: «Чего я буду его травмировать, уколы делать. когда так удобно – в ложечке микстуру дать». И не задумываются мамы, насколько серьезными могут быть последствия таких необдуманных поступков. Хотя, почему сразу антибиотики? Есть масса других заболеваний, состояний и лекарств, вызывающих эту проблему. И не только у детей.
Дисбактериоз. О нем и стоит поговорить в виду множественных эпидемий различных заболеваний, а также в связи с огромным ростом фармацевтической промышленности.
Что же такое «микрофлора» и «дисбактериоз»?
Кишечник Ни для кого из читателей не секрет, что в нашем организме «проживает» огромное количество микроорганизмов, их более 490 видов. Но далеко не все они способны и будут вызывать различные заболевания. Поэтому существует патогенная и условно-патогенная микрофлора. Вообще, у каждого человека есть свое «население», свои микроорганизмы, которые поддерживают в свою очередь сам организм. То есть это своеобразный симбиоз: «ты – мне, я – тебе».
В разных отделах пищеварительной системы находятся разные «поселенцы». Так, например, во рту (между прочим, самом «густонаселенном» месте нашего организма) и в толстом кишечнике преобладают анаэробы (кишечная палочка, энтеробактерии, дрожжеподобные грибы); а желудок вообще «беден», т.к. в соляной кислоте многие не выживают.
Зачем они нужны? Пища, которую мы употребляем, может быть очень полезной, но в той форме, в которой она попадает в желудок, наш организм ее не усвоит. Значит, нужно как-то ее «обработать» и «подать». Для этого и нужен весь состав микрофлоры. И здесь главную роль играют облигатные микроорганизмы.
Облигатные микроорганизмы – это главная, постоянная микрофлора. Она начинает формироваться с первого в жизни кормления малыша и стабилизируется к 2 месяцам.
Далее в течение жизни происходит постепенное заселение кишечника условно-патогенной микрофлорой. Ее необходимость до конца не доказана. Одни врачи считают, что при наличии их в кишечнике снижается риск общей заболеваемости кишечными инфекциями, повышается иммунитет. Другие считают наоборот, что это вызывает большую заболеваемость. В любом случае – условно-патогенные микроорганизмы есть, есть всегда.
Условно-патогенная микрофлора – это второстепенные «поселенцы», которые могут находиться в организме длительное время, не причиняя никакого вреда. Но если в кишечник попадает большое количество бактерий такого же рода, либо резко снижается иммунитет, заболевание манифестирует в тяжелой форме. В здоровом организме же рост этой микрофлоры сдерживают облигатные микроорганизмы.
И третья, наиболее опасная группа микроорганизмов – это патогенные, т.е. болезнетворные.
Патогенная флора в организме человека не существует постоянно. А, поступая из вне, вызывает заболевание либо путем разрушения нормальной микрофлоры, либо очень быстрой персистенцией (размножением и заселением). Почти сразу или на фоне сниженного иммунитета и угнетенных защитных сил организма.
Таким образом, первые две группы существовать в кишечнике могут и существуют. Появление же представителей третьей группы микроорганизмов вызывает разбалансировку, дисбаланс всей микрофлоры. Облигаты погибают, что усиливает рост патогенных штаммов. появляются клинические признаки этого дисбаланса. Это и называется дисбактериозом.
Факторы, влияющие на состав микрофлоры кишечника
Так как речь пойдет о нарушении самой микрофлоры у ранее здорового малыша, рассматривать случаи попадания патогенных микроорганизмов извне мы не будем.
Итак, причины такого нарушения, дисбаланса микрофлоры можно разделить на внешние и внутренние.
Внешние причины:
Внутренние причины:
Итак, разобравшись с основными большими группами причин возникновения дисбактериоза, можно попытаться распознать дисбактериоз.
Как понять, что нужна помощь?
Самым простым способом выявления дисбактериоза у детей является копрология – исследование кала Важно помнить, что у маленьких детей дисбактериоз отличить от физиологически нормально протекающих процессов довольно сложно. Поэтому важную роль играют «предшественники». Допустим, мама знает, что ее малыш недавно переболел пневмонией, при которой применялись антибиотики, но профилактику дисбактериоза в виде далее описанных препаратов не проводили. Конечно, в этом случае, будем думать именно о дисбактериозе. То же самое касается любых выше названных состояний, при которых возможно его возникновение.
Итак, самым простым способом является копрология – исследование кала. Здесь в первую очередь смотрим, насколько поступившая пища усвоилась организмом. Если в анализе много непереваренных мышечных волокон, жирных кислот, клетчатки, крахмала, значит, пищу организм усваивает плохо. И одной из причин является нарушение в микрофлоре и что-то, что не позволяет ей «работать». Это и возможно при дисбактериозе, когда патогенные микроорганизмы подавляют облигатную флору. Также в анализе зачастую встречается большое количество лейкоцитов и клеток кишечного эпителия, которые появляются в нем за счет воспаления кишечной стенки, оставшейся без своих микроорганизмов. Ну и конечно, цвет и консистенция каловых масс сами дадут знать о нарушениях в организме – стул жидкий, обильный, частый, с большим количеством воды, чаще светлого цвета. При этом малыш будет постоянно просить пить, и в тяжелых случаях может развиваться эксикоз – обезвоживание. Самые маленькие детки перестанут прибавлять в весе, даже начнут худеть. Кожа становится сухой, теряется ее эластичность.
Конечно, в таких случаях дети нуждаются в госпитализации и срочной коррекции состояния. Мы же поговорим о нетяжелых вариантах дисбактериоза кишечника после, например, приема антибиотиков.
Лечение дисбактериоза
Ключевым моментом в лечении дисбактериоза является коррекция питания Первым и ключевым моментом в лечении дисбактериоза является коррекция питания. Итак, обращаю внимание читателей на продукты, которые следует исключить из рациона во избежание раздражения слизистой оболочки желудочно-кишечного тракта и усиления перистальтики. Это делается с целью сохранить воду в организме.
А именно, прекращаем употреблять в пищу сырые овощи, фрукты, за исключением бананов и печеных яблок. Из мясного допускается нежирная курица, кролик, крупы – рисовая, манная (если нет аллергии), пшенная. Причем все каши употребляем в протертом виде. Хорошо пить просто рисовый отвар. Из овощей оставляем только картошку. Молочные продукты исключаем полностью. Из напитков позволительны чай крепкий, сладкий, вода, компот из сухофруктов (причем только сам компот без ягод), отвар ромашки, кисели. Соки и газированные напитки – категорически нельзя.
Часто для лечения дисбактериозов у детей применяют бактериофаги. Это вирусы бактерий, которые избирательно убивают причину возникновения дисбактериоза. Но их применение возможно лишь после доподлинно известного возбудителя.
Пробиотики. На сегодняшний день это самая разнообразная и часто используемая группа препаратов для лечения дисбактериозов у детей. Название говорит само за себя – «для жизни» (антибиотики – «против жизни»). Принцип их действия заложен в них самих – молочнокислые бактерии «встают на защиту» кишечника и подавляют микроорганизмы, вызывающие процессы гниения.
Пребиотики являются стимуляторами пробиотиков. Ну а симбиотики – это комплексные препараты, включающие в себя как пре-, так и пробиотики. Рассмотрим наиболее часто применяемые из них:
Аципол обладает многофакторным действием, высокоактивен, а также повышает иммунологическую резистентность организма.
Применяют: у детей до 6 месяцев 5 доз в сутки, старше 6 месяцев 10-15 доз в сутки в 2-3 приема за 30-40 минут до еды. Препарат растворяют в воде комнатной температуры из расчета одна чайная ложка на одну дозу препарата.
Линекс стабилизирует мембраны клеток кишечного эпителия и регулирует всасывание электролитов.
Применяют: у детей до 2 лет по 1 капсуле 3 раза в сутки; старше 2 лет по 1-2 капсуле 3 раза в сутки. Детям раннего возраста капсулу вскрывают и смешивают с небольшим количеством жидкости. Курс 5-7 дней.
Энтерол, активным компонентом которого являются лечебные дрожжи, устойчивые ко всем видам антибиотиков.
Применяют: у детей до года по пол пакетика 2 раза в сутки, у детей от 1 до 3 лет по 1 капсуле или 1 пакетику 1-2 раза в сутки, старше 3 лет по 2 капсулы или 2 пакетика 1-2 раза в сутки за 30 минут до еды.
Бифидумбактерин восстанавливает активность ЖКТ, подавляет рост патогенной микрофлоры, повышает иммунный статус.
Применяют: у детей до 6 месяцев по 5-10 доз в сутки; с 6 месяцев до 3 лет – по 1-15 доз в сутки; старше 3 лет – по 15-20 доз в сутки на 2-3 приема за 30 минут до еды.
Бифилин имеет более широкий спектр ферментативной активности по сравнению с бифидумбактерином.
Применяют: у детей старше 3 лет по 10-12 доз в сутки в 2-3 приема за 30 минут до еды. Для растворения препарата используют кипяченую воду из расчета 1 доза препарата на 1 чайную ложку.
Бифиформ Малыш содержит помимо лакто- и бифидобактерий витамины В1 и В6.
Применяют: у детей от 1 года до 3 лет по 1 порошку 2-3 раза в сутки, таблетки жевательные детям 2-3 лет по 1 таблетке, с 3 лет по 2 таблетке 2-3 раза в сутки независимо от приема пищи. Курс 5 дней.
Бифиформ выпускается в капсулах, которые устойчивы к желудочному соку, благодаря которым бактерии доходят до кишечника в неизмененном виде.
Применяют: у детей старше 2 лет по 1-2 капсуле 2 раза в сутки независимо от приема пищи. Курс 10-14 дней.
В настоящее время широко используются продукты, содержащие бифидо- и лактобактерии. Наиболее широко используются: Бифидок, Бифилин, кисломолочный бифидумбактерин, Биолакт обогащенный, Имунеле, Активиа, Актимель и т.д.
Единственный их минус – сроки хранения некоторых продуктов напрямую зависят от содержания полезных бактерий. То есть чем больше срок их хранения, тем меньшее количество бактерий в них содержится.
Антибиотик-ассоциированные диареи у детей: что нового?
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Эра антибиотиков (АБ) началась всередине ХХв. Широкое ибесконтрольное применение различных групп антибактериальных препаратов, особенно вамбулаторных условиях, привело кразвитию множества нежелательных эффектов, одним изкоторых является диарея. Еепоявление нафоне приема АБобозначается как диарея (ААД). Согласно определению ВОЗ, ААД характеризуется учащением стула (более 3 р./сут), которое возникает нафоне антибиотикотерапии или втечение 2мес. после ееокончания, сопровождается увеличением объема, изменением консистенции, появлением патологических примесей ввиде слизи, зелени икрови [1]. Поданным различных авторов, ААД развивается у5–30% лиц, получающих АБ[2, 3].
Ежегодно, согласно данным ВОЗ, в мире регистрируются 1–1,2 млрд диарейных заболеваний, а 5 млн случаев заканчиваются летальным исходом. Около 1,87 млн случаев смерти приходится на возраст до 5 лет. В России ежегодно заболевают диареей 500 тыс. детей [1]. Основную долю составляют диареи вирусной и бактериальной этиологии (рис. 1), в 6–7% случаев она обусловлена применением АБ.
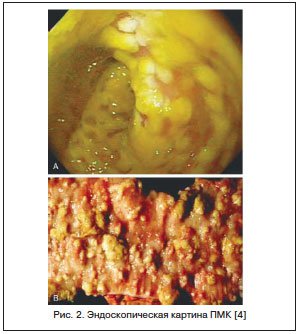
Считается, что в 20–25% случаев ААД отмечается в стационарах, но в последние годы увеличивается ее доля при назначении АБ в амбулаторной практике. Точных данных о частоте развития ААД у детей нет, чаще всего педиатры при подобной ситуации диагностируют дисбактериоз кишечника. У части пациентов ААД может иметь легкое течение, и при отмене АБ симптомы исчезают. Однако существуют тяжелые формы ААД, проявляющиеся псевдомембранозным колитом (ПМК). ПМК — острое, тяжелое заболевание толстой кишки, связанное с применением АБ и/или хирургическим вмешательством на кишечнике. ПМК характеризуется появлением на слизистой оболочке округлых фибринозных бляшек, сливающихся между собой, на фоне изменений (рис. 2).
Механизмы развития диареи на фоне применения АБ:
1. Собственные побочные эффекты АБ (например, усиление перистальтики кишечника при приеме амоксициллина с клавулановой кислотой, макролидов, которые обладают мотилиноподобным действием на рецепторы кишечника) [5].
2. Осмотическая диарея в результате нарушения метаболизма желчных кислот и углеводов в кишечнике (например, при приеме фосфомицина трометамола) [6].
3. Избыточный рост бактерий в результате подавления облигатной интестинальной микрофлоры кишечника [7].
Осмотическая и ААД в результате собственных побочных эффектов антибиотиков чаще всего протекает легко и требует отмены проводимой антибактериальной терапии или изменения пути введения «виновного» антибиотика. При ее развитии необходимо назначение препаратов — энтеросорбентов (Смекта®) от 3 до 7 дней и пробиотиков.
ААД этиологически может быть связана c воздействием различных микробов: C. difficile, Pseudomonas aeruginosa, Klebsiella oxytoca, Staphylococcus aureus, а также грибов рода Candida. Однако наиболее тяжелые формы ААД и ПМК обусловлены наличием C. difficile.
К факторам риска развития ПМК, обусловленного наличием C. difficile, относятся [3, 10, 11]:
C. difficile — грамположительный спорообразующий анаэроб, устойчив к воздействию алкогольсодержащих антисептиков, чувствительный к кислой среде желудка (при рН ниже 3,5) [12]. Особенностью жизненного цикла C. difficile является развитие форм — вегетативной и спор. Споры чрезвычайно устойчивы к различным внешним агрессивным воздействиям и могут оставаться жизнеспособными в течение многих лет в окружающей среде [13]. Вегетативные формы C. difficile обладают способностью продуцировать экзотоксины, среди которых идентифицированы энтеротоксин (токсин, А) и цитотоксин (токсин В), повреждающие кишечную стенку [14].
На сегодняшний день доказано, что токсин, А повышает секрецию жидкости в просвет кишечника, способствуя развитию диареи. Токсин В ингибирует процессы синтеза белка в энтероцитах и колоноцитах, оказывает выраженное цитопатогенное действие, нарушая функции клеточных мембран и приводя к потере калия и развитию выраженных электролитных нарушений. Токсин В действует только в присутствии токсина, А, повреждая мембраны в тысячу раз сильнее. Энтеротоксичность C. difficile реализуется путями: прямой эффект заключается в непосредственном действии токсинов на энтероциты и нервный аппарат кишечной стенки; непрямой обеспечивается за счет активации макрофагов, тучных клеток и увеличения продукции провоспалительных цитокинов.
В исследованиях, проведенных в Европе и Америке, отмечается, что токсигенные штаммы C. difficile связаны с госпитальными вспышками и являются причиной генерализации инфекции, продуцируя значительно больше токсинов [15–17]. Споры C. difficile проявляют высокую устойчивость к факторам внешней среды и стандартным дезинфицирующим средствам, а вегетативные формы резистентны к большинству АБ (природные и полусинтетические пенициллины, пенициллины, цефалоспорины, линкозамиды и др.) [12].
Инфицирование C. difficile осуществляется путем, резервуаром могут быть бактерионосители, пациенты и медработники, а также контаминированные поверхности в стационарах и амбулаториях [18]. путь передачи C. difficile с участием различных факторов создает серьезный риск развития внутрибольничной инфекции, особенно у пациентов, получающих массивную антибактериальную терапию. Кроме этого, контингентами риска по развитию тяжелых форм нозокомиальной C. являются дети раннего возраста, ослабленные, а также пациенты, длительно находящиеся в стационаре [19, 20].
Клинические варианты течения C. диареи у детей могут быть малосимптомными или тяжелыми, вплоть до развития ПМК. Легкое течение часто характеризуется клиническими проявлениями нетяжелого колита (энтероколита), без лихорадки и интоксикации. Дети могут отмечать появление болей в животе, но чаще болезненность со стороны кишечника выявляется лишь при его пальпации. Отмечается увеличение количества дефекаций в сутки, часто не приводящее к нарушениям [18]. В некоторых случаях отмечаются усиление болей в животе, его вздутие, нарастание интоксикации и диареи с прогрессированием процесса при отсутствии адекватной терапии [9].
Клинические проявления ПМК у детей разнообразны и развиваются остро. Для детей младшего возраста характерны лихорадка, отказ от еды, нарастание интоксикации, срыгивания, диарея с нарушениями и вздутием живота, болезненной пальпацией живота по ходу толстой кишки [9, 18]. Стул частый, в каловых массах — примесь слизи и иногда крови. Иногда большая часть испражнений представлена густой белесоватой слизью и обрывками фибринозных наложений. В случаях резко выраженного учащения стула развивается эксикоз с нарушениями кровообращения, значительно реже отмечается коллапс без предшествующей диареи. Течение ПМК может осложниться кишечным кровотечением, перфорацией кишечника с развитием перитонита [18]. Для своевременного выявления этих грозных осложнений за пациентами с тяжелыми формами инфекции C. difficile необходимо совместное наблюдение педиатром и хирургом [19, 20].
При бактерионосительстве C. difficile и легких вариантах ААД изменений в клиническом анализе крови обычно не отмечается. При манифестных формах инфекции изменения в крови характеризуются нейтрофильным лейкоцитозом, сдвигом лейкоцитарной формулы влево и увеличением СОЭ. Водянистая диарея как главный симптом C. обычно появляется через несколько дней после колонизации C. difficile. У каждого четвертого пациента C. с диареей сопровождается лихорадкой, болью внизу живота и судорогами на фоне электролитных нарушений, у половины больных в анализе крови отмечается выраженный лейкоцитоз [21].
У здоровых детей бессимптомное носительство C. difficile не требует проведения лечебных мероприятий. При развитии манифестных форм инфекции, независимо от степени выраженности клинических проявлений, принципиальным положением является незамедлительная отмена используемых АБ. Этиотропная терапия должна назначаться в каждом случае индивидуально, с учетом возраста ребенка, тяжести заболевания и фоновых состояний [19].
У детей раннего возраста, ослабленных, у пациентов с нейтропенией, тяжелыми хроническими заболеваниями и пороками развития (особенно ЖКТ), даже при легких формах инфекции назначение антиклостридиальных препаратов считается обоснованным.
C. диарея легкого и среднетяжелого течения у детей протекает с клиническими симптомами нетяжелого колита/энтероколита и чаще без лихорадки и с незначительной интоксикацией. Отмечаются умеренные боли в животе, самостоятельные и/или при пальпации, метеоризм, умеренное учащение дефекации, как правило, не приводящее к выраженным нарушениям. В терапии таких вариантов течения хорошо зарекомендовали себя симптоматические препараты, обладающие энтеросорбирующим, цитопротективным и вяжущим эффектами.
У детей с высоким риском развития ААД стоит уделить внимание профилактике данных состояний, выбирая энтеросорбент, обладающий не только сорбирующими, но и протективными свойствами. И в этом смысле диоктаэдрический смектит (Смекта®) является препаратом выбора, обладает цитомукопротективными свойствами [22].
В 2008 г. совместная рабочая группа ESPGHAN и ESPID опубликовала научно обоснованные рекомендации по применению противодиарейных препаратов, которые оправданно использовать в качестве дополнительной терапии диарейного синдрома у детей. Среди энтеросорбентов рекомендован диоктаэдрический смектит (Смекта®) с высоким уровнем доказательности (II, B) в комплексе с оральной регидратацией [23]. Диоктаэдрический смектит обладает текучестью и обволакивающей способностью, предохраняет слизистую оболочку кишечника от воздействия агрессивных и токсических факторов. Диоктаэдрический смектит проникает в муциновый слой и изменяет физические свойства слизи, увеличивая энзиматическую активность гликокаликса, тем самым снижая потерю электролитов и воды с калом [24]. Являясь селективным сорбентом, диоктаэдрический смектит выводит из организма бактерии, вирусы, токсины, желчные кислоты, избыточное количество углеводов и уменьшает количество газа [25].
При острых состояниях оправданно применение двойной суточной дозировки диосмектита в течение первых дней терапии [30]. Смекта® является топическим препаратом и имеет высокий профиль безопасности, не всасывается из ЖКТ, что позволяет создать в просвете кишки высокую концентрацию активного вещества; при этом препарат быстро и полностью выводится из организма.
Абсолютными показаниями для этиотропной терапии являются тяжелые формы заболевания, сохраняющаяся диарея после отмены АБ, а также рецидив инфекции на фоне повторного приема АБ. C. difficile высокочувствительны к метронидазолу, ванкомицину и фидаксомицину. При этом стартовую этиотропную терапию C. в большинстве случаев начинают с введения метронидазола, который считается препаратом выбора. Ванкомицин является альтернативным АБ для лечения данной инфекции и назначается как препарат первой линии лишь в тех случаях, когда введение метронидазола противопоказано (индивидуальная непереносимость, тяжелые поражения печени и нервной системы, выраженная лейкопения). Фидаксомицин в настоящее время для использования в РФ не зарегистрирован.
Метронидазол для лечения C. применяется в дозе 30 мг/кг/сут, вводится ребенку в 3–4 приема. В отличие от ванкомицина метронидазол может вводиться как перорально, так и парентерально — путем инфузии. В тех случаях, когда у ребенка с C. выражены тошнота, срыгивания и/или рвота, стартовая этиотропная терапия должна начинаться с парентерального введения метронидазола. При купировании указанных симптомов и улучшении общего состояния целесообразно заменить введение метронидазола на его пероральный прием. При приеме внутрь препарат быстро и хорошо всасывается (биодоступность — 80–100%) [26].
Ванкомицин — АБ из группы гликопептидов также обладает выраженным бактерицидным действием на C. difficile. Однако при C. его рекомендовано использовать как препарат второй линии, когда отсутствует клинический эффект стартовой терапии, либо в качестве альтернативного АБ у детей с противопоказаниями к применению метронидазола. Ограничения к широкому использованию ванкомицина объясняются попыткой снизить риск развития устойчивости к нему грамположительной флоры, в первую очередь стафилококков и энтерококков. Это связано с тем, что ванкомицин в настоящее время — один из немногих антибактериальных препаратов, эффективных при инфекциях, вызванных штаммами стафилококка. В случаях необходимости применения ванкомицина при C. используется только пероральный способ его введения [6, 27]. В исследовании et al. (2007) установлено, что ванкомицин (пероральный путь введения) имеет преимущество перед метронидазолом (чувствительность к ванкомицину 97% против 76% к метронидазолу). Однако в связи с высокой стоимостью ванкомицина и развитием резистентности к нему некоторых микроорганизмов в качестве препарата первой линии рекомендуется метронидазол [28].
Фидаксомицин — новый представитель узкоспектральных макролидов. Это продукт ферментации актиномицет Dactylosporangium aurantiacum. У него отсутствуют системные эффекты, минимальна абсорбция в кровоток, он обладает бактерицидным действием и выраженной антагонистической активностью к C. difficile с самым минимальным влиянием на нормальную микрофлору. В экспериментах показывает способность снижать частоту повторяющихся инфекций C. difficile. Выпускается в таблетках по 200 мг, назначается 2 р./сут с интервалом 12 ч на 10 дней. Экскретируется со стулом (>90%), незначительная часть — с мочой (0,59%). На данный момент препарат отличается высокой стоимостью, как уже упоминалось, не зарегистрирован в РФ. За рубежом необходимость его применения до сих пор является предметом дискуссии, отсутствуют исследования безопасности его применения у пациентов с воспалительными заболеваниями кишечника.
Согласно рекомендациям ESPGHAN и ESPID по применению противодиарейных препаратов, обновленным в 2014 г., диоктаэдрический смектит (Смекта®) в сочетании с пробиотиками Lactobacillus GG эффективен в терапии острой диареи у детей раннего возраста.
Заключение
Таким образом, основными резервами снижения заболеваемости у детей C. являются улучшение санитарной культуры населения в целом и повышение профессионализма медицинских работников. Дополнением к перечисленным видам профилактики и лечения C. являются различные методы восстановления микробиоты кишечника: прием препарата Смекта® и пробиотиков.
Только для зарегистрированных пользователей
 Что делать, если антибиотики прописал лечащий врач, а побочные эффекты всё равно возникли?
Что делать, если антибиотики прописал лечащий врач, а побочные эффекты всё равно возникли? Кому нужен Полисорб?
Кому нужен Полисорб?