Декстрокардия что это такое простыми словами
Декстрокардия что это такое простыми словами
Транспозиция внутренних органов (situs viscerus inversus) – редкая аномалия развития, являющаяся следствием нарушения дифференциации плодного яйца и проявляющаяся в зеркальном, по отношению к нормальному, расположении внутренних органов. Частота распространения находится в диапазоне от 1:5000 до 1:20 000. Такое расположение внутренних органов выявляют в одном наблюдении на 10 млн родов [1]. Специфическая генетическая причина декстрокардии с situs inversus не была идентифицирована, и закономерности наследования не были подтверждены в большинстве случаев, но состояние является результатом нарушения реализации лево-правосторонеей ассиметрии во внутриутробном периоде [2].
Данный процесс проходит в два этапа: 1 – потеря симметрии, 2 – реализация асимметрии, сопровождающаяся включением каскада генов с асимметричной экспрессией и последующей морфологической перестройкой организма. Было установлено, что основной регулирующий фактор этапа 2 у млекопитающих – экспрессия гена Nodal, продукт которого, в свою очередь, запускает экспрессию гена Ptx2 в левой части эмбриона. Была выдвинута гипотеза переноса морфогена: биение ресничек гензеновского узелка способствует левостороннему току жидкости в левой части узелка, увеличивается концентрация сигнальной молекулы, которая и запускает сигнальный каскад латеральности Nodal-Ptx2 и определяет, разовьются ли в левой части эмбриона морфологические признаки левой стороны тела [3].
Situs inversus totalis, то есть транспозиция внутренних органов с декстрокардией, биологически нормальна, и, как правило, не сопровождается патологией развития самих органов и нарушением их функций, но в 5–10 % может сопровождаться врожденными пороками сердца, чаще всего в виде транспозиции магистральных сосудов.
При situs inversus incompletus встречается аплазия селезенки и патология развития сердца (синдром Ивемарка), до 20 % пациентов имеют патологию дыхательных путей и легких (синдром Картагенера). Изолированная декстрокардия, характеризующаяся нормальным положением желудка, печени, селезенки, также сопровождается пороками сердца. Но при транспозиции внутренних органов с левокардией частота их приближается к 95 % случаев. Приблизительно 25 % людей с situs inversus имеют основной диагноз «первичная цилиарная дискинезия» [4].
В клинической практике при обследовании пациентов с зеркальным расположением внутренних органов имеется большая вероятность анатомической дезориентировки, так как большинство симптомов будут находиться на «неправильной» стороне, а это может повлечь постановку неверного диагноза и выбор некорректного метода лечения заболевания. Транспозиция также усложняет операции по трансплантации внутренних органов, поскольку донором с большой вероятностью является человек с обычным расположением внутренних органов (situs solitus). Поскольку сердце и печень не симметричны, возникают геометрические проблемы при помещении органа в полость, сформированную в зеркальном отображении [5]. Таким образом, знание и выявление данной аномалии развития позволяет предупредить диагностические ошибки, ускорить постановку верного диагноза и раньше начать соответствующее лечение.
Пациент А., 21 год, обследован в ГКБ №2 г. Перми по поводу уточнения анатомических, морфологических и функциональных особенностей внутренних органов.
Рентгеноскопия органов грудной полости. Рентгенография органов грудной полости в прямой проекции
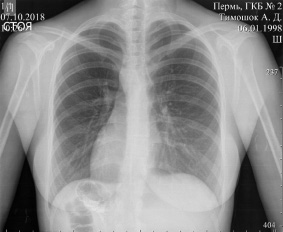
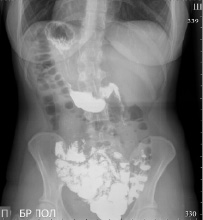
При рентгеноскопии органов грудной полости, на рентгенограмме органов грудной полости: легочная ткань удовлетворительной прозрачности. Корни структурные. Диафрагма ровная, подвижна. Синусы свободные. Сердце имеет правостороннее расположение, поперечник не увеличен. Аорта без изменений, расположена справа (рис. 1).
Рис. 1. Рентгеноскопия органов грудной полости
Рентгенисследование пищевода, желудка, 12-перстной кишки. Обзорный снимок брюшной полости. Рентгеноскопия брюшной полости. Рентгенконтроль пассажа бариевой взвеси по ЖКТ
При рентгеноскопии и на рентгенограмме брюшной полости патологических теней и уровней жидкости не выявлено. Газовый пузырь желудка расположен справа, левый изгиб толстой кишки под правым куполом диафрагмы, тень печени под левым куполом диафрагмы.
Исследование проведено в вертикальном и горизонтальном положении пациента. Пищевод не изменён, с ровными контурами, свободно проходим, складки слизистой ровные, четкие, продольные на всем протяжении, брюшной отдел поворачивает вправо. Диафрагмальный жом функционирует.
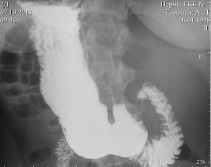
Газовый пузырь ровный, расположен справа. Свод не утолщен, несколько запрокинут кзади. Желудок расположен справа, гипотоничен, подвижен, не опущен, с ровными по кривизнам контурами. Складки слизистой среднего калибра, продольные, прослеживаются во всех отделах. Перистальтика глубокая, по обеим кривизнам, до привратника. Луковица ДПК расположена слева, треугольной формы, стенки её ровные, хорошо сокращается. ДПК расположена слева, развернулась обычно, не оттеснена. Дуодено-еюнальный переход расположен справа, плавный (рис. 2).
Рис. 2. Рентгеноскопия органов брюшной полости
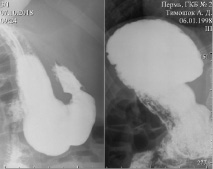
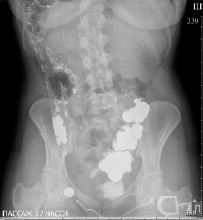
Через 1 час эвакуация из желудка не задержана, начальные отделы тощей кишки, расположенные справа, подвздошная кишка слева, заполнились равномерно. Выполняется купол слепой кишки, расположенный слева (рис. 3).
Рис. 3. Рентгенография органов брюшной полости
Рис. 4. Рентгенография органов брюшной полости
Через 3 часа контрастирована дистальная часть подвздошной кишки, толстая кишка до левого изгиба, расположенного под правым куполом диафрагмы. Следы контраста в нисходящей и сигмовидной кишке, расположенные справа (рис. 4).
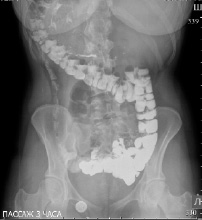
Через 12 часов после приема бариевой взвеси: туго выполняется слепая кишка, восходящая, на остальном протяжении в толстой кишке следы контраста, сигмовидная кишка удлинена. Следы бария в прямой кишке (рис. 5).
Рис. 5. Рентгенография органов брюшной полости
Заключение: полная транспозиция органов грудной, брюшной полости (situs inversus viscerum). Дискинезия тонкой кишки по гипермоторному типу.
УЗИ органов брюшной полости
Печень: расположена слева. Контуры ровные, четкие Размеры не увеличены: правая доля (КВР) – 125 мм, левая доля – 42 мм, хвостатая доля- 17 мм. Углы печени острые. Эхогенность не изменена. Эхоструктура однородная. Очаговых образований нет. Сосудистый рисунок сохранен. Воротная вена – 9 мм. Внутрипеченочные протоки не расширены. Холедох – 3 мм (рис. 6).
Желчный пузырь: форма грушевидная, с перетяжкой в н/3. Размеры не увеличены: 28×78 мм. Стенки не утолщены – 2 мм, уплотнены. Конкрементов нет. Полость однородная (рис. 7).
Рис. 7. УЗИ желчного пузыря
Рис. 8. УЗИ селезёнки
Селезёнка: расположена справа. Контур ровный, четкий. Размеры не увеличены: 90×30 мм. Эхогенность нормальная. Эхоструктура однородная. Очаговых образований нет (рис. 8).
Поджелудочная железа: контур ровный, четкий. Размеры не увеличены: головка- 24 мм, тело- 10 мм, хвост- 26 мм. Эхогенность не изменена. Эхоструктура однородная. Очаговых образований нет. Вирсунгов проток не расширен (рис. 9).
Рис. 9. УЗИ поджелудочной железы
Свободная жидкость в брюшной полости не визуализируется.
Заключение: УЗ-признаки situs inversus без структурных изменений эхоанатомии органов.
Размеры правой 99×54 мм, левой 94×58 мм. Расположение типичное. Подвижность физиологическая. Контуры: умеренно опущена. Кортико-медуллярная дифференциация сохранена. Паренхима: нормальной эхогенности. Толщина паренхимы 19–24 мм. Чашечно-лоханочные системы: некоторые чашечки расширены до 8–9 мм. Очаговые образования не визуализируются. Сосудистая сеть прослеживается до капсулы почки (рис. 10).
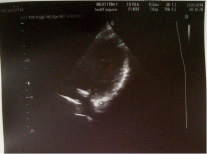
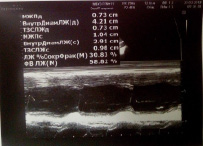
Легочная артерия: не расширена, СДЛА= 21 мм рт ст. V max 0,8 м/с, Pg max 2,6 mm Hg, регургитация – 1ст. Оценка региональной сократимости: зон асинергии не выявлено. Во время исследования ритм правильный. В полости ЛЖ лоцируется дополнительная хорда (рис. 11).
Рис. 11. УЗИ сердца. Дополнительная хорда
Заключение: декстрокардия, полости сердца не расширены, состоятельны, клапаны сформированы правильно, интактны. Общая сократимость в норме, зон ассинергии не выявлено, релаксация не нарушена (рис. 12).
В результате проведенного комплексного обследования у пациента установлено наличие декстрокардии и дополнительной хорды в полости левого желудочка, правостороннее расположение желудка, тощей кишки, нисходящей ободочной кишки, удлиненной сигмовидной кишки и селезенки, левостороннее расположение печени, двенадцатиперстной, подвздошной, слепой и восходящей ободочной кишки, дискинезия тонкой кишки по гипермоторному типу, каликоэктазия почек. Описанный клинический случай представляет интерес как редко встречающаяся врожденная аномалия развития, не сопровождающаяся грубым нарушением строения органов и их функций.
Техника снятия ЭКГ
Важным навыком для медицинской сестры является правильная техника снятия ЭКГ (электрокардиограммы). Напомним, что электрокардиография — это методика регистрации электрических полей сердца, возникающих в процессе его деятельности. а также их получение их графического изображения на бумаге или дисплее. Электрокардиография является информативным и неинвазивным методом исследования работы сердца — удобным и ценным для пациента и лечащего врача.
Электрокардиограмма — это графическое изображение в виде кривой, полученное в процессе электрокардиографии на бумаге или дисплее. Запись ЭКГ проводится с помощью аппаратов — электрокардиографов.
Любой электрокардиограф имеет:
Медицинская сестра допускается к работе с электрокардиографом только после обучения, лучше всего по специализации «Функциональная диагностика». Регистрация ЭКГ проводится в специально приспособленном и оборудованном помещении, а также в палате у постели больного, на дому, на месте оказания медицинской помощи, в карете скорой помощи.
Кабинет ЭКГ должен быть удален от любых предполагаемых источников электрических помех. Целесообразным является экранирование кушетки: она покрывается специальным одеялом с вшитой заземленной (!) металлической сеткой.
Портативный 12-канальный электрокардиограф с 7” сенсорным экраном.
Быстродействие и эффективность – отличительные характеристики 12-канального электрокардиографа с большим сенсорным экраном предназначен для больших объемов работы – в больницах, где..
CARDIOVIT АТ-102 plus полностью отвечает клиническим требованиям, имеет расширенный функционал (ЭКГ покоя, интерпретация, нагрузочные тесты, спирометрия, определение пейсмейкера), аккумулятор..
Электрокардиограф с сенсорным экраном MS-2015, созданный компанией SCHILLER, упрощает интерпретацию ЭКГ и оптимизирует рабочий процесс за счет функции формирования отчетов. MS-2015 предназначен для..
Техника снятия ЭКГ: алгоритм
Непосредственно перед плановой регистрацией ЭКГ пациент не должен принимать пищу, курить, употреблять возбуждающие напитки (чай, кофе, «энергетики»), нагружать организм физически.
Фиксируем в необходимой документации персональные данные пациента, номер истории болезни, дату и время снятия ЭКГ.
Укладываем пациента на кушетку в положение лежа на спине. Обезжириваем те участки кожи, куда будем накладывать электроды — протираем их салфеткой, смоченной в изотоническом растворе хлорида натрия (0,9%).
Накладываем электроды: 4 пластинчатых — на нижние трети внутренней поверхности голеней и предплечий, а на грудь — грудные электроды, снабженные присосками-грушами. При одноканальной записи используют 1 грудной электрод, при многоканальной — несколько.
К каждому электроду присоединяем провода определенного цвета, идущие от электрокардиографа.
Общепринятая маркировка проводов электрокардиографа:
При регистрации ЭКГ в 6 грудных отведениях при наличии шестиканального электрокардиографа используют следующую маркировку наконечников:
Чаще всего ЭКГ регистрируют в 12 отведениях:
Стандартные (двухполюсные) отведения ЭКГ
Регистрация стандартных отведений от конечностей проводится при попарном подключении электродов:
Электроды накладываются на левой руке, правой руке и левой ноге (смотрите маркировку на рисунке). На правую ногу накладывается 4-й электрод для подключения к заземляющему проводу.
Формирование трех стандартных электрокардиографических отведений от конечностей. Внизу — треугольник Эйнтховена, каждая сторона которого является осью того или иного стандартного отведения
Усиленные однополюсные отведения от конечностей
Однополюсные отведения характеризуются наличием только одного активного — положительного — электрода, отрицательный электрод индифферентен и представляет собой «объединенный электрод Гольберга», который образуется при соединении через дополнительное сопротивление двух конечностей.
Усиленные однополюсные отведения имеют следующие обозначения:
Формирование трех усиленных однополюсных отведений от конечностей. Внизу — треугольник Эйнтховена и расположение осей трех усиленных однополюсных отведений от конечностей.
Грудные отведения
Грудные отведения в ЭКГ являются однополюсными. Активный электрод присоединяется к положительному полюсу электрокардиографа, а объединенный от конечностей тройной индифферентный электрод — к отрицательному полюсу аппарата. Грудные отведения принято обозначать буквой V:
Выбор усиления электрокардиографа
При подборе усиления каждого канала электрокардиографа необходимо, чтобы напряжение в 1 mV вызывало отклонение гальванометра и регистрирующей системы в 10 мм. В положении переключателя отведений «0» регулируют усиление аппарата и регистрируют калибровочный милливольт. При слишком большой амплитуде зубцов (1 mV = 5 мм) можно уменьшить усиление, при малой (1 mV = 15-20 мм) — увеличить.
Регистрация ЭКГ
Запись электрокардиограммы проводится при спокойном дыхании пациента. Сначала — в I, II, III стандартных отведениях, далее — в усиленных однополюсных отведениях от конечностей (aVR, aVL, aVF), затем — в грудных отведениях V1. V2, V3, V4, V5, V6. В каждом из отведений следует регистрировать не менее 4-х сердечных циклов.
Как можно заключить из представленного, при необходимых знаниях и навыках техника снятия ЭКГ не должна представлять для медицинской сестры никаких сложностей.
Последние новости
Пусть не забудется вовек, что сделал в дни войны обычный человек. Солдат, крестьянин, юноша и мальчик. Они столь сильно верили в удачу, в страну, в себя и точно знали — Россию никому бы не отдали. Пусть в этот день взлетает ввысь салют, пускай сегодня песни тех далеких лет поют. С Днем Победы!
Приглашаем Вас принять участие в очередном мероприятии, продолжающем образовательные традиции Казанской школы травматологов-ортопедов.
В рамках конференции в формате 3D параллельно на трех экранах будут транслироваться около 30 оперативных вмешательств по большинству патологий мочевыводящих систем человека.
XII международный симпозиум по спортивной медицине и реабилитологии под эгидой Первого МГМУ им. И.М. Сеченова. 19-20 октября, Москва. Два дня, более 30 докладов, мастер-классы, выставочная экспозиция.
Консультация по оснащению медицинского учреждения
Все права защищены, копирование материалов сайта возможно только с согласия владельца сайта.
Мы работаем:
Пн.-Пт. с 9 до 17;
Выходной Сб., Вс.
Декстрокардия — зеркальное сердце
Декстрокардия является довольно редким врожденным пороком, при котором сердце и крупные сосуды отклонены вправо. При этом соблюдается симметричность по отношению к срединной линии тела. Первые описания необычного расположения сердца появились в XVII веке.
Как правило, этот порок сочетается с перемещением в правую сторону всех непарных органов. По статистическим наблюдениям, декстрокардию имеет 0,01% всего населения.
Клинически может совершенно не проявляться. В современных условиях обнаруживается при осмотре ребенка в родильном отделении, а у взрослого человека — при проведении флюорографии (рентгеноскопии), ЭКГ или других исследований органов грудной клетки.
Аномальное расположение сердца может быть вызвано болезненными процессами в соседних органах. Такое механическое смещение определяют как вторичное, а декстрокардию считают патологической. Она возможна при:
Истинная аномалия имеет врожденное происхождение.
В зависимости от сочетания с другим нарушенным положением внутренних органов принято выделять:
Как образуется аномалия?
Считается, что сердечная трубка у плода закладывается уже на ранних стадиях беременности (в первые 10 недель). Ее искривление в правую сторону приводит к смещению, формированию сердца и магистральных сосудов справа.
У плода возможны одновременно и другие аномалии органов и систем, связанные с генетическими мутациями. Наиболее изученной считается мутация генов ZIC3Shh, Pitxz, HAND, ACVR2. Предполагается наследственная передача аномалии.
Точного механизма декстрокардии не доказано. В большинстве случаев сердце работает нормально. Ребенок растет и развивается, не замечая порока. Педиатры наблюдают таких детей в группе риска по возможности развития сердечной патологии.
Представляет ли опасность для здоровья человека?
Можно пропустить острую патологию из-за необычного расположения соседних органов. В трансплантологии приходится с этим считаться и приспосабливаться к аномальному ходу артерий, вен, нервных сплетений.
Практика показывает, что люди с декстрокардией более склонны к заражению инфекционными болезнями, особенно осложняющимися патологией легких и бронхов.
С какими другими пороками наиболее часто сочетается?
Редко встречается изолированная «простая» аномалия. Дистопия (нарушение расположения) поражает и другие органы. Наиболее частые сочетания обнаруживаются в детском возрасте в виде:
Большую опасность для жизни новорожденного представляют «синие» пороки, которые проявляются в первые часы после рождения. От скорости оперативного вмешательства по ликвидации порока зависит жизнедеятельность внутренних органов.
При «белых» пороках кислородная недостаточность проявляется в дошкольном возрасте. Поэтому есть время для обследования и подготовки к операции. Сочетание с патологией органов пищеварения и дыхания выражается в:
Имеются ли типичные симптомы декстрокардии?
Декстрокардия не проявляется какими-либо характерными симптомами. Человек с подобной аномалией может жить обычной жизнью и болеть разными болезнями. Косвенными признаками могут служить явления других сочетанных пороков, приводящих к острой сердечной недостаточности в раннем детском возрасте.
Подобные симптомы в детском возрасте требуют внимательного обследования, поиска причин и решения вопроса о лечении. В периоде новорожденности резко возрастает риск внезапной смерти.
Дети старшего возраста состоят на учете у кардиолога и проверяются не реже двух раз в год.
Как проводится диагностика?
Начальной диагностической процедурой для новорожденного является осмотр врача-неонатолога в первые сутки жизни. Прослушивание в типичных точках может указать на декстропозицию сердца. Важно определить вид порока, сочетание с дополнительными аномалиями.
Магниторезонансная томография считается более точным методом. Дает максимальную информацию о работе, анатомическом строении органов.
Сделать маленькому ребенку электрокардиограмму (ЭКГ) можно только после предварительного использования успокаивающих средств. Поскольку любые движения нарушают запись потенциалов, делают ее непригодной к расшифровке.
Первое впечатление рентгенлаборанта, что человек стоит спиной к экрану. Сначала его не глядя просят встать передом, а потом возникает мысль о декстропозиции. Старшим детям и взрослым назначаются рентгенографические снимки в прямой и боковой проекции, проводится полное ЭКГ исследование.
Особенности ЭКГ
При обратном расположении сердца и обычном расположении электродов на записи появятся зубцы с противоположным направлением. Картина не похожа ни на одно заболевание, распространяется на усиленные и грудные отведения. Сопровождается резким снижением вольтажа.
По соотношению высоты и глубины зубцов в заключении указывают на вероятность декстропозиции. Для диагностики заболеваний сердца у пациента с такой аномалией ЭКГ снимают при условии перемещения красного электрода на левую руку, а желтого — на правую.
Учитывается, что даже при смещении сердца его части (предсердия и желудочки) расположены по отношению к срединной оси нормально (правые отделы — справа, левое предсердие и желудочек — слева). Импульс по предсердиям распространяется справа налево, затем идет вниз по межжелудочковой перегородке в желудочки.
Нормой при декстрокардии будут высокие желудочковые комплексы в грудных отведениях V1–V3 и низкие в V4–V6.
Лечение
В лечении изолированной декстрокардии пациенты не нуждаются. Они наблюдаются в группе повышенного риска. С детского возраста рекомендуют посильные нагрузки, противопоказаны занятия профессиональным спортом. Питание должно содержать достаточно витаминов, правильное соотношение животных и растительных жиров. Основное направление — укрепление иммунитета, поскольку люди с пороками сердца более подвержены заражению инфекционными заболеваниями.
При выявлении дополнительных пороков срочно решается вопрос о хирургическом лечении. Коррекция структур сердца необходима для обеспечения организма достаточным количеством кислорода с помощью нормального кровообращения. Возможно, ребенку придется проводить повторные операции в течение жизни, поскольку протезы клапанов и сосудов отстают от растущего организма и требуют соразмерной замены.
Медикаментозную терапию в предоперационном и послеоперационном периоде назначают с целью поддержки миокарда, компенсации явлений недостаточности. Применяют:
Обязательно назначают курс антибиотиков для предупреждения воспалений.
Существуют ли профилактические меры?
Специальной профилактики декстрокардии нет. Для предупреждения любых пороков у ребенка должна быть подготовлена мать еще до начала беременности. Поэтому акушеры-гинекологи советуют женщине планировать беременность, обследоваться и пролечить хронические заболевания. Перейти с работы во вредных условиях труда бывает сложно, но это значительно снижает риск патологии у плода.
Следует внимательно отнестись к направлению в генетическую консультацию будущих родителей, которые имели в семье родственников с аномалиями развития.
Декстропозиция сердца — это не болезнь, а анатомическая особенность. При ее выявлении необходимо следовать рекомендации врача. Во взрослом состоянии пациент должен предупреждать о пороке развития в случае назначения обследования или операции. Активность жизни может быть ограничена только сопутствующими аномалиями или заболеваниями.