Диагноз псх что это
Склерозирующий холангит
Склерозирующий холангит – редкое хроническое заболевание желчных протоков, вызывающее нарушение оттока желчи, ее застой и повреждение клеток печени с дальнейшим развитием печеночной недостаточности. Патология длительно протекает без клинических проявлений. Основные симптомы: боль в области живота, желтуха, зуд, слабость, похудение. Диагностические мероприятия заключаются в проведении анализа крови и кала, УЗИ органов брюшной полости, МРПХГ, ЭРПХГ, биопсии печени. Лечение направлено на купирование симптомов, замедление патологического процесса и восстановление функций. Наибольший эффект дает трансплантация печени.
Общие сведения
Склерозирующий холангит – это воспалительное заболевание внутрипеченочных и внепеченочных желчных протоков, характеризующееся их склерозированием (рубцеванием) и нарушением оттока желчи. Сопровождается формированием цирроза печени, портальной гипертензии и печеночной недостаточности. Склерозирующий холангит встречается с частотой 1-4:100 000, хотя достаточно трудно судить о распространенности патологии, поскольку она длительно протекает бессимптомно. Кроме того, в большинстве случаев (до 80%) заболеванию сопутствует хроническая патология желудочно-кишечного тракта (язвенный колит, болезнь Крона и т. п.), признаки которой выступают на первый план. Именно это приводит к прогрессированию патологического процесса, нарастанию неблагоприятных симптомов и осложнений. Согласно статистике, заболеваемости склерозирующим холангитом подвержены мужчины в возрасте от 25 до 40 лет и женщины более старшего возраста. Не исключается возникновение болезни у детей, хотя в педиатрии ее регистрируют крайне редко.
Причины склерозирующего холангита
Выделяют первичный и вторичный склерозирующий холангиты. Причины возникновения первичного склерозирующего холангита до сих пор неизвестны. Ученые постоянно выдвигают различные гипотезы, но ни одна из них еще не подтверждена на 100%. Важную роль в развитии патологии играет наследственная предрасположенность в сочетании с нарушением работы иммунитета. Эта теория основана на статистических данных, которые зарегистрировали семейные случаи склерозирующего холангита и аутоиммунных заболеваний. Также выдвигается теория о негативном влиянии токсинов, бактерий и вирусов на желчные протоки.
Заболевание может развиться у любого человека, но есть ряд предрасполагающих факторов, повышающих риск появления патологии: возраст (чаще всего болеют люди старше 30 лет), пол (от заболевания в большей степени страдают мужчины), наличие болезни у родственников.
Вторичный склерозирующий холангит хорошо изучен, причинами его формирования могут быть токсическое повреждение протоков, тромбоз и нарушение работы печеночной артерии, постоперационные осложнения, камни в желчных путях, аномалии развития, цитомегаловирус и криптоспоридиоз при СПИДе, некоторые лекарственные препараты, холангиокарцинома.
Независимо от причин возникновения, патология вызывает нарушение работы желчных протоков и печеночную недостаточность. Воспаление желчных протоков приводит к тому, что они замещаются рубцовой тканью и спадаются, это ведет к нарушению оттока желчи, ее застою и обратному всасыванию в кровяное русло. Таким образом появляется желтуха. Застой желчи и повышение давления в желчных путях из-за нарушения ее оттока провоцируют необратимые изменения в печеночных клетках и их гибель, что проявляется печеночной недостаточностью.
Симптомы склерозирующего холангита
Длительное время склерозирующий холангит протекает бессимптомно, на ранних этапах заболевание можно заподозрить по нарушениям биохимического анализа крови (определяется изменение активности ферментов). При развитии дисфункции печени и рубцевания желчных путей появляются следующие признаки: боль в области живота, зуд, пожелтение слизистых оболочек, кожи и склеры глаз, повышение температуры тела, слабость и утомляемость, похудение.
Диагностика
Для подтверждения диагноза склерозирующего холангита гастроэнтеролог проводит сбор анамнеза и жалоб, внешний осмотр и дополнительные методы исследования: анализ крови, кала, ЭРПХГ, МРПХГ, УЗИ органов брюшной полости, биопсию печени.
Анализ крови позволяет выявить повышенную активность печеночных ферментов (АСТ, АЛТ). Во время анализа испражнений определяется изменение характеристик кала: он может быть светлым, дегтеобразным (из-за кровотечений), липким и жирным.
Лечение склерозирующего холангита
Лечение склерозирующего холангита направлено на замедление прогрессирования патологии, устранение неблагоприятных симптомов и осложнений. Ликвидировать клинические признаки можно путем назначения диеты (ограничение жиров, увеличение концентрации витаминов и кальция); при развитии гиповитаминозов показано внутривенное введение витаминных препаратов. Снизить кожный зуд можно при помощи урсодезоксихолевой кислоты и антигистаминных средств (хлоропирамин, цетиризин и др.).
При развитии бактериального холангита назначаются антибактериальные препараты (ампициллин, клиндамицин, цефотаксим и т. п.). Облегчить состояние пациентов могут желчесвязывающие средства (холестирамин).
Очень часто прибегают к хирургическим манипуляциям, которые помогают замедлить прогрессирование склерозирующего холангита и улучшить состояние пациентов. При обнаружении стриктур желчных протоков проводят баллонную дилатацию с целью расширения желчных путей; если это невозможно, то показано протезирование протоков или иссечение пораженных участков. Камни в желчных путях удаляют при эндоскопических операциях. Но эффективность этих манипуляций оценивается неоднозначно, так как они могут лишь замедлить прогрессирование болезни, а также нередко вызывают осложнения. Максимально возможные результаты дает трансплантация печени (особенно при циррозе и печеночной недостаточности). В 15-20% после пересадки печени возможно повторное развитие склерозирующего холангита.
Прогноз и профилактика
Специфической профилактики патологии нет. Но можно снизить риск ее появления, если своевременно лечить заболевания желчных путей, желчнокаменную болезнь, воспалительные процессы поджелудочной железы, а также проходить периодические медицинские осмотры в отделении терапии или гастроэнтерологии.
Первичный склерозирующий холангит
Первичный склерозирующий холангит (ПСХ) – хроническое заболевание печени, при котором происходит воспаление (а в последующем – развитие фиброза) внутри- и внепеченочных желчных протоков печени, приводящее к развитию вторичного билираного цирроза печени
Формы
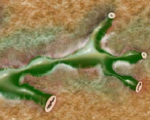
При ПСХ поражаются желчные протоки различного калибра, как внутри- так и внепеченочные. Изменения только внутрипеченочных желчных протоков наблюдаются у 20-28 % пациентов, изолированное поражение внепеченочных желчных протоков встречается редко.
Рисунок изменения желчных протоков при ПСХ (адаптировано http://www.mayoclinic.org/).
В настоящее время принято выделять особые формы ПСХ:
ПСХ мелких протоков
Перекрестные синдромы ПСХ с другими аутоиммунными заболеваниями печени
Аутоиммунный склерозирующий холангит
Группы риска
Типичный пациент с первичным склерозирующим холангитом — это молодой мужчина.
Наличие уже диагностированного воспалительного заболевания кишечника (язвенный колит или болезнь Крона) повышает риски развития ПСХ.
Симптомы ПСХ
Симптомы первичного склерозирующего холангита могут варьироваться от незначительных до выраженных. Начало заболевания может быть как внезапным, так и развиваться с течением времени.
К типичным симптомам ПСХ относят дискомфорт в животе, утомляемость, зуд, снижение массы тела и периодически — пожелтение кожных покровов.
Однако у части пациентов наблюдается длительное бессимптомное течение.
Диагностика ПСХ
Для диагностики различных форм ПСХ проводится лабораторное и инструментальное обследование. К лабораторному относятся:
Инструментальные методы диагностики ПСХ:
И уже при установленном диагнозе ПСХ — обязательным является оценка состояния кишечника методом фиброколоноскопии (ФКС) для исключения/выявления ВЗК и подбора терапии.
Лечение ПСХ
В лекарственной терапии ПСХ используются:
При наличии доминирующей стриктуры (сужения) желчных протоков необходимо обязательное исключение развития холангиокарциномы, возможно проведение хирургического лечения (балонная дилятация и стентирование желчного протока).
При развитии терминальной стадии с печеночно-клеточной недостаточностью, холангиокарциномы, тяжелых бактериальных холангитов — пациентам показана трансплантация печени.
10-летняя выживаемость после трансплантации печени составляет около 70%. Хотя у каждого 4ого пациента в трансплантате возможно повторное развитие ПСХ.
Прогноз
Средняя продолжительность жизни после постановки диагноза — 25 лет.
ПСХ требует постоянного динамического наблюдения в связи с быстрым прогрессированием, высоким риском осложнений.
Исходом ПСХ является развитие вторичного билиарного цирроза.
Но самыми грозными осложнениями ПСХ остаются развитие рака желчных путей и рака кишечника.
Внепеченочные проявления первичного склерозирующего холангита
Описаны методы лечения первичного склерозирующего холангита (ПСХ). Исследованы распространенность и спектр внепеченочных проявлений ПСХ, наиболее часты из них – хронические воспалительные заболевания кишечника. Установлено, что ПСХ у детей сопровождается
Первичный склерозирующий холангит (ПСХ) — это хроническое прогрессирующее холестатическое заболевание печени неясной этиологии, характеризующееся негнойным деструктивным воспалением, облитерирующим склерозом и сегментарной дилятацией внутри- и внепеченочных желчных протоков, приводящее к развитию вторичного билиарного цирроза, портальной гипертензии и печеночной недостаточности [1]. Распространенность ПСХ в разных странах отличается. Так, в Северной Европе она составляет 10 на 100 тысяч населения, а в Азии ПСХ встречается в 10–100 раз реже. Болезнь развивается чаще у мужчин (женщины болеют в 1,5–2 раза реже) [2]. Чаще всего заболевание начинается в возрасте 30–40 лет, хотя известны случаи развития ПСХ в детском и пожилом возрасте [3].
В патогенезе ПСХ важная роль принадлежит нарушению иммунной толерантности. Доказательством этого являются обнаружение широкого спектра аутоантител в сыворотке крови таких больных: обнаружены антитела к ДНК, к гладкой мускулатуре, к билиарному эпителию, к тиреопероксидазе, антимитохондриальные антитела и некоторые другие (описано более 25 видов аутоантител у больных ПСХ), а также частое сочетание ПСХ с другими аутоиммунными заболеваниями, которые могут быть рассмотрены как системные проявления ПСХ [4]. Хронические воспалительные заболевания кишечника обнаруживают у 80–90% больных ПСХ, чаще это язвенный колит, реже встречается болезнь Крона с поражением толстой кишки [2, 3]. Реже ПСХ сочетается с аутоиммунным гепатитом, аутоиммунным тиреоидитом, сахарным диабетом 1-го типа, псориазом (до 10% случаев). Описаны отдельные наблюдения развития ревматоидного артрита, системной склеродермии, системной красной волчанки, склерита, увеита у больных ПСХ [5]. Частое сочетание ПСХ и воспалительных заболеваний кишечника легло в основу предположения о триггерной роли бактериальных антигенов в возникновении ПСХ, однако доказать это не удалось [2]. У родственников больных ПСХ в 11,5 раз повышен риск развития ПСХ, в 3 раза — язвенного колита и в 1,4 раза — болезни Крона [6]. Было сделано предположение о ключевой роли некоторых генов в развитии ПСХ. Были проведены исследования генов HLA-A, HLA-B, HLA-DR, MST1R, NOD2, ATG16L1, однако какого-либо одного гена, специфичного для ПСХ, не было найдено [2].
ПСХ можно заподозрить при наличии у больного синдрома холестаза, не объяснимого другими причинами. Чаще всего больных беспокоит выраженный кожный зуд, желтуха, лихорадка (чаще субфебрильная, при присоединении бактериального холангита — фебрильная), боли в правом подреберье, тошнота, общая слабость, быстрая утомляемость. Нередко (примерно у трети больных) жалобы отсутствуют, и холестаз выявляется случайно при лабораторном исследовании по другому поводу [3]. При лабораторном исследовании выявляют повышение активности гамма-глутамилтранспептидазы и щелочной фосфатазы, гипербилирубинемию (при развитии бактериального холангита уровень билирубина может резко возрастать), гиперлипидемию, повышение скорости оседания эритроцитов, иногда эозинофилию [7]. Диагноз подтверждают при магнитно-резонансной холангиографии или эндоскопической ретроградной холангиопанкреатографии («золотой стандарт»). При этих исследованиях выявляются участки сужения желчных протоков с неравномерными контурами, чередующиеся с нормальными или расширенными участками; мелкие внутрипеченочные протоки видны не все или не видны совсем (симптом «обгорелого дерева») [2]. При биопсии печени можно выявить особую форму ПСХ — мелкопротоковую (поражаются только мелкие внутрипеченочные протоки), а также иногда удается получить участки пораженных крупных протоков [3]. Морфологически ПСХ характеризуется негнойным деструктивным холангитом с облитерацией просветов желчных протоков и склерозом их стенок, выраженным перидуктальным фиброзом (феномен «луковичной шелухи»). Чаще всего (в 75% случаев) поражаются и крупные, и мелкие протоки, хотя встречаются случаи поражения только крупных или только мелких желчных протоков [2].
Препаратом выбора при консервативном лечении ПСХ является урсодезоксихолевая кислота в дозе 20–30 мг/кг/сут (Урсофальк, Урсосан, Урдокса). Урсодезоксихолевая кислота обладает гепатопротективным действием — она образует нетоксичные мицеллы с токсичными желчными кислотами (хенозедоксихолевой, литохолевой), а также включается в состав мембран гепатоцитов и холангиоцитов, увеличивая их стабильность. Это уменьшает степень повреждения клеток печени токсичными желчными кислотами. Урсодезоксихолевая кислота обладает свойствами иммуномодулятора, угнетая экспрессию HLA-антигенов на мембранах гепатоцитов и холангиоцитов. Кроме того, препарат уменьшает литогенность желчи за счет уменьшения абсорбции холестерина в кишечнике, а также стимулирует холерез, что увеличивает выведение желчных кислот через кишечник [2, 3]. При неэффективности монотерапии урсодезоксихолевой кислотой к терапии добавляют фибраты, которые способствуют уменьшению холестаза [2].
Получены данные о том, что лактулоза (Дюфалак, Нормазе) в дозе 15–45 мл/сут обладает гепатопротективным действием, которое может реализовываться посредством нескольких механизмов: 1) ингибирование продукции аммиака и других ксенобиотиков; 2) утилизация образовавшегося аммиака; 3) нарушение всасывания и быстрое выведение аммиака с калом [7, 8]. Уменьшение образования аммиака в кишечнике под действием лактулозы связано с уменьшением количества кишечной микрофлоры, продуцирующей уреазу. Утилизация аммиака происходит при помощи бактерий, использующих азотсодержащие соединения в качестве субстрата для синтеза собственных белков; лактулоза способствует увеличению количества этих микроорганизмов в кишечнике. Кроме того, лактулоза способна связывать молекулы аммиака и увеличивать скорость транзита содержимого по кишечнику, что способствует быстрому выведению аммиака из организма. Лактулоза обладает свойствами пребиотика: под ее воздействием в кишечнике увеличивается количество бифидобактерий и уменьшается количество патогенных бактерий, что предотвращает избыточный бактериальный рост и снижает риск проникновения антигенов патогенных бактерий из кишечника в кровь [14]. Недавно в России было проведено исследование, согласно результатам которого при лечении больных с холестазом урсодезоксихолевой кислотой в комбинации с лактулозой (Урсолив) наблюдается большее уменьшение выраженности холестаза, чем при лечении только урсодезоксихолевой кислотой [9].
Таким образом, совместное применение урсодезоксихолевой кислоты и лактулозы приводит к синергизму гепатопротективного эффекта обоих веществ.
При сочетании ПСХ с аутоиммунным гепатитом к лечению добавляют глюкокортикостероиды и/или иммуносупрессанты в дозах, стандартных для лечения аутоиммунного гепатита [9]. С целью устранения зуда в качестве препарата первой линии применяют Холестирамин (4 г/сут), однако не все пациенты хорошо его переносят: наиболее частыми причинами отказа от препарата являются его вкус, вздутие живота, запоры или диарея. При непереносимости Холестирамина применяют Рифампицин (300 мг/сут), Сертралин (75–100 мг/сут), Налтрексон (50 мг/сут). При выраженном зуде может потребоваться альбуминовый диализ или плазмаферез. Нестерпимый зуд, не купирующийся консервативными методами, может являться самостоятельным показанием к трансплантации печени. Длительный холестаз является фактором риска развития остеопороза, поэтому таким пациентам в схему лечения необходимо включать кальций (1500 мг/сут) и витамин D (1000 МЕ/сут). Витамин K назначается при наличии геморрагического синдрома, особенно перед инвазивными диагностическими процедурами [3, 10].
К хирургическим методам лечения ПСХ относятся установка стентов, резекция пораженных участков желчных протоков, трансплантация печени. Стентирование, баллонная дилятация и резекция пораженных участков протоков лишь временно уменьшают выраженность холестаза, не останавливая прогрессирование ПСХ. Наиболее эффективным хирургическим методом лечения ПСХ является трансплантация печени, которая улучшает выживаемость больных. Однако у 15–20% больных развивается рецидив ПСХ в трансплантате, что ухудшает прогноз таких пациентов [2, 3, 10].
При естественном течении ПСХ часто развивается холангиокарцинома (до 40% больных), повышен риск развития рака поджелудочной железы и колоректального рака, поэтому необходимы как можно более ранние диагностика и лечение этого заболевания [11, 12].
Цель исследования. Изучение распространенности и спектра внепеченочных проявлений первичного склерозирующего холангита.
Материалы и методы. Объектом исследования были 23 больных первичным склерозирующим холангитом, наблюдавшихся в Клинике нефрологии, внутренних и профессиональных заболеваний им. Е. М. Тареева Первого МГМУ им. И. М. Сеченова в период с 1984 по 2010 гг. В группе было 12 мужчин и 11 женщин, средний возраст данной группы составил 36,4 ± 13,7 года, средний возраст начала заболевания 30,6 ± 15 лет, средняя продолжительность заболевания 5,8 ± 5,2 года.
Материалами исследования служили данные из архивных записей в историях болезни и амбулаторных картах. Критерием включения в исследование являлся подтвержденный диагноз ПСХ (морфологически, посредством магнитно-резонансной холангиографии или ретроградной эндоскопической холангиопанкреатографии). Критерием исключения являлось наличие у больного сочетания ПСХ и аутоиммунного гепатита, так как аутоиммунный гепатит также характеризуется широким спектром системных проявлений. Изучалось наличие следующих системных проявлений ПСХ: хронические воспалительные заболевания кишечника (язвенный колит и болезнь Крона), поражение глаз (склерит, кератит), аутоиммунный тиреоидит, синдром Шегрена, геморрагический васкулит.
Результаты и обсуждение. У 16 больных (69,6%) были выявлены внепеченочные проявления ПСХ. Из данных, представленных в табл. 1, видно, что в обследованной группе были выявлены хронические воспалительные заболевания кишечника (язвенный колит и болезнь Крона), синдром Шегрена, геморрагический васкулит, поражение глаз (склерит, кератит), поражение щитовидной железы (аутоиммунный тиреоидит).
У пациентов с сочетанием ПСХ и болезни Крона (5 больных) в 1 случае была поражена только толстая кишка; в 2 случаях — и тонкая, и толстая кишка; в 2 случаях — только тонкая кишка. Отсутствие поражения толстой кишки у двух больных с болезнью Крона при ПСХ указывает на необходимость длительного динамического наблюдения за этими пациентами, так как в дальнейшем у них возможно присоединение поражения толстой кишки.
У 4 больных (17,4%) отмечено сочетание нескольких системных проявлений ПСХ. У 3 больных выявлено два внепеченочных проявления ПСХ (2 случая — язвенный колит в сочетании с аутоиммунным тиреоидитом, 1 случай — язвенный колит в сочетании с геморрагическим васкулитом). У 1 пациента выявлено три внепеченочных проявления ПСХ — язвенный колит в сочетании с геморрагическим васкулитом и поражением глаз (склерит, кератит).
В связи с повышенным риском развития онкологических заболеваний у больных ПСХ мы изучили распространенность злокачественных заболеваний в изучаемой группе больных. Онкологические заболевания были выявлены у 3 больных (13%): 1 случай (пациент с ПСХ в сочетании с болезнью Крона) — лимфома с поражением тонкой кишки, выявлена одновременно с подтверждением диагноза ПСХ; 1 случай (больная с ПСХ без системных проявлений) — лимфома с поражением печени, лимфатических узлов ворот печени, забрюшинных лимфатических узлов, выявлена одновременно с подтверждением диагноза ПСХ; 1 случай (пациентка с ПСХ в сочетании с язвенным колитом) — аденокарцинома толстой кишки, выявлена через 13 лет после подтверждения диагноза ПСХ. В связи с частым развитием злокачественных опухолей у больных ПСХ необходима постоянная онкологическая настороженность врачей, работающих с этой категорией больных.
Также мы проанализировали распространенность системных проявлений ПСХ в зависимости от пола больных и возраста первых проявлений ПСХ (табл. 2 и 3).
Как видно из табл. 2, хронические воспалительные заболевания кишечника, поражение глаз и синдром Шегрена встречались чаще у мужчин, а поражение щитовидной железы было зарегистрировано только у женщин. Возможно, меньшая подверженность женщин хроническим воспалительным заболеваниям кишечника связана с большей концентрацией эстрогенов в их крови, чем у мужчин. В эксперименте на мышах (Harnish D. C. et al., 2004) был доказан положительный эффект эстрогенов при лечении хронических воспалительных заболеваний кишечника, однако необходимо дальнейшее исследование этого вопроса [13]. Более частое развитие аутоиммунного тиреоидита у женщин, наиболее вероятно, связано с более низким содержанием тестостерона в их крови, чем у мужчин. В исследовании, проведенном на мышах, Ansar A. S. et al. (1986) доказали положительный эффект тестостерона при лечении аутоиммунного тиреоидита [14].
С целью изучения связи частоты обнаружения системных проявлений ПСХ и возраста начала заболевания мы разделили больных ПСХ на две подгруппы — тех, у кого заболевание началось в детском возрасте (6 человек, возраст начала заболевания от 10 до 17 лет), и тех, у кого первые проявления ПСХ возникли во взрослом состоянии (17 человек, возраст начала заболевания от 20 до 66 лет) (табл. 3).
Из табл. 3 следует, что в группе больных, у которых ПСХ начался в детском возрасте, внепеченочные проявления регистрировались чаще, чем в группе пациентов, заболевших во взрослом состоянии. Причина такого различия распространенности системных проявлений ПСХ в различных возрастных группах в настоящее время неясна, необходимы дальнейшие исследования этого вопроса, в том числе обследование больших групп больных ПСХ.
Выводы
Литература
Е. А. Александрова*
Э. З. Бурневич*, кандидат медицинских наук, доцент
Е. А. Арион**
* ГБОУ ВПО Первый МГМУ им. И. М. Сеченова Минздравсоцразвития РФ,
**Клиника нефрологии, внутренних и профессиональных болезней им. Е. М. Тареева, Москва
Особенности первичного склерозирующего холангита
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-первичного-склерозирующего-холангита.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-первичного-склерозирующего-холангита.jpg?fit=825%2C550&ssl=1″ />
Первичный склерозирующий холангит (ПСХ) — редкое аутоиммунное заболевание печени, которое без какого-либо эффективного лечения, модифицирующего заболевание, приводит к высокой заболеваемости, смертности и высокому риску развития гепатобилиарного рака и рака толстой кишки. К сожалению, болезнь встречается все чаще, поражая в т.ч. пациентов без вредных привычек, поэтому при любых неприятных симптомах со стороны ЖКТ нужно обращаться к гастроэнтерологу и проходить обследование.
Пациентам с подозрением на эту патологию назначается широкий спектр анализов и тестов. Это связано с тем, что диагностика и оценка риска прогрессирования заболевания затруднены, поскольку оно часто бывает непредсказуемым, а во многих случаях сопровождается осложнениями — сопутствующим воспалительным заболеванием кишечника (ВЗК). Поэтому очень важно пройти обследование до конца и исключить или подтвердить диагноз.
Диагностика первичного склерозирующего холангита
ПСХ — хроническое аутоиммунное заболевание, характеризующееся прогрессирующим холестазом, воспалением и фиброзом. Поражения при первичном склерозирующем холангите обнаруживаются во внутрипеченочных и внепеченочных желчных протоках. ПСХ связан с высоким риском злокачественного образования множественных стриктур желчных путей, что приводит к осложнениям, циррозу печени и хронической печеночной недостаточности.
Патогенез первичного склерозирующего холангита сложен — на него влияют экологические и генетические факторы, сочетание иммунной дисрегуляции, нарушения кишечной микробиоты и нарушения гомеостаза желчи.
Заболевание диагностируется в клинических исследованиях с холестазом (без объяснения других причин) продолжительностью >6 месяцев и характерными изменениями, выявляемыми на магнитно-резонансной холангиопанкреатографии или после биопсии печени.
Таблица 1. Эпидемиология и клиника ПСХ
60% пациентов — мужчины;
Средний возраст 30-40 лет.
Зуд, боль в правом верхнем углу живота, усталость, лихорадка и озноб, рецидивирующий холангит
Биохимия, серология, методы визуализации, биопсия печени
Вторичный склерозирующий холангит;
Наследственные холестазные заболевания (например, дефицит ABCB4).
Около 80% пациентов с сопутствующим воспалением кишечника.
Выраженность симптомов не коррелирует с тяжестью печеночной дисфункции, биохимическими исследованиями, методами визуализации или риском злокачественного новообразования.
У 50% диагностируется ранняя бессимптомная стадия.
Холестаз (повышены щелочная фосфатаза, гамма-глутамилтранспептидаза, билирубин);
Дисфункция печени при запущенном заболевании паренхимы.
АСТ, АЛТ часто повышены в 2-3 раза;
У 60% больных IgG увеличен в 1,5 раза.
Проверяются подклассы IgG. исключение IgG4.
МРХ — тест первого выбора для выявления стриктур желчных протоков.
Биопсия печени полезна, когда результат МРХ нормален или вызывает сомнения.
У большинства пациентов с первичным склерозирующим холангитом имеются как внутрипеченочные, так и внепеченочные желчные протоки.
Изолированная стриктура большого желчного протока обнаруживается у
Менее 25% пациентов имеют изолированное внутрипеченочное заболевание, называемое ПСХ малого протока, которое может быть диагностировано как хронический холестаз, но показывает нормальный результат МРТ, а биопсия печени характерна для диагноза ПСХ ± сопутствующее воспаление кишечника. Диагностические критерии ПСХ малого протока должны основываться, прежде всего, на характерной гистологии. Прогноз при этой форме заболевания лучше.
У всех пациентов должны быть исключены заболевания, связанные с IgG4. Требуются IgG4 и визуализирующие исследования.
Особенности диагностики и лечения ПСХ
Особенности диагностики и лечения ПСХ
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-диагностики-и-лечения-ПСХ.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-диагностики-и-лечения-ПСХ.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/%D0%9E%D1%81%D0%BE%D0%B1%D0%B5%D0%BD%D0%BD%D0%BE%D1%81%D1%82%D0%B8-%D0%B4%D0%B8%D0%B0%D0%B3%D0%BD%D0%BE%D1%81%D1%82%D0%B8%D0%BA%D0%B8-%D0%B8-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D1%8F-%D0%9F%D0%A1%D0%A5.jpg?resize=450%2C300&ssl=1″ alt=»Особенности диагностики и лечения ПСХ» width=»450″ height=»300″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-диагностики-и-лечения-ПСХ.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-диагностики-и-лечения-ПСХ.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-диагностики-и-лечения-ПСХ.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Особенности-диагностики-и-лечения-ПСХ.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Особенности диагностики и лечения ПСХ
При лечении заболевания гастроэнтеролог делает упор на контроль симптомов — зуд, боль, лечение холангита и отслеживание возможных осложнений. У большинства пациентов заболевание в конечном итоге прогрессирует до фиброза и цирроза печени, поэтому важно своевременно включить таких больных в список трансплантатов печени.
Ортотопическая трансплантация печени обычно выполняется из-за запущенного паренхиматозного заболевания печени или частого рецидивирующего холангита. Средняя 10-летняя выживаемость пациентов составляет 80%. На эту патологию приходится около 10% всех трансплантатов печени в мире. В пересаженной печени ПСХ восстанавливается в 30% случаев в течение первых 5 лет.
Иммунодепрессанты при лечении ПСХ не используются, если совпадение с аутоиммунным гепатитом не подтверждено гистологическим исследованием.
Урсодезоксихолевая кислота — один из двух препаратов, лицензированных для лечения первичного билиарного цирроза (PBC), но лечение этим препаратом первичного склерозирующего холангита остается спорным. В клинических испытаниях не было продемонстрировано статистически значимого улучшения фиброза или симптомов, но было отмечено улучшение результатов биохимического анализа.
В большом многоцентровом исследовании пациенты получали более высокие дозы урсодезоксихолевой кислоты — по 28-30 мг / кг / день, но лечение было прекращено из-за повышенного риска трансплантации печени и развития варикозного расширения вен, поэтому текущие рекомендации не могут обоснованно рекомендовать лечение этим препаратом.
Также нет данных, подтверждающих эффективность урсодезоксихолевой кислоты в химиопрофилактике рака.
Лечение холангита
Рецидивирующий холангит — частое осложнение ПСХ. При этом состоянии лихорадка и повышенная частота воспаления крови не всегда выявляются, но внезапное усиление зуда или ухудшение биохимических тестов в ответ на лечение антибиотиками при холангите с ПСХ возникает очень часто.
Пациенты с рецидивирующим холангитом несколько раз в год получают длительное профилактическое лечение низкими дозами антибиотиков. Но долгосрочные преимущества этого лечения в испытаниях не были продемонстрированы.
Пациентам с рецидивирующими эпизодами тяжелого холангита может выполняться трансплантация печени независимо от степени нарушения функции печени.
Рецидивирующий холангит является естественным течением заболевания, поэтому следует рассмотреть вопрос о вмешательстве в желчевыводящие пути, взвесив преимущества и риски. Эндоскопическая ретроградная холангиопанкреатография может быть полезной при лечении доминантной стриктуры желчных протоков, поставленной на основании холангиографии, когда стриктуры преобладают при стенозе общего желчного протока (BTL)
Во время ЭРХП может быть выполнено временное стентирование пластиковыми стентами или баллонная дилатация.
Лечение сопутствующего воспаления кишечника и риск развития рака толстой кишки
Первичный склерозирующий холангит, сопровождающийся ВК, отличается от классического язвенного колита или болезни Крона. Кишечные симптомы часто слабо выражены или отсутствуют.
Ежегодная колоноскопия должна продолжаться даже после трансплантации печени. Важно обратить внимание на обострения.
Риск гепатобилиарного рака
Риск гепатобилиарного рака
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Риск-гепатобилиарного-рака.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Риск-гепатобилиарного-рака.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/%D0%A0%D0%B8%D1%81%D0%BA-%D0%B3%D0%B5%D0%BF%D0%B0%D1%82%D0%BE%D0%B1%D0%B8%D0%BB%D0%B8%D0%B0%D1%80%D0%BD%D0%BE%D0%B3%D0%BE-%D1%80%D0%B0%D0%BA%D0%B0.jpg?resize=450%2C300&ssl=1″ alt=»Риск гепатобилиарного рака» width=»450″ height=»300″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Риск-гепатобилиарного-рака.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Риск-гепатобилиарного-рака.jpg?resize=825%2C550&ssl=1 825w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Риск-гепатобилиарного-рака.jpg?resize=768%2C512&ssl=1 768w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/05/Риск-гепатобилиарного-рака.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Риск гепатобилиарного рака
Пациенты с ПСХ имеют высокий риск развития гепатобилиарного рака, аденокарциномы желчного пузыря и гепатоцеллюлярной карциномы (ГЦК). Риск развития ГБА составляет 10-15%, треть из которых диагностируется в течение 12 месяцев после постановки диагноза ПСХ.
Рак от ПСХ отличить трудно, можно заподозрить любую доминирующую стриктуру или изменения в биохимических исследованиях и исследованиях с помощью изображений. Пока невозможно предсказать, какие пациенты подвержены наибольшему риску (не коррелирует с тяжестью симптомов или паренхиматозным заболеванием).
Наиболее часто используемый методом для дифференциации рака от доминантной стриктуры — щеточная биопсия, выполняемая во время ЭРХПГ, но диагностический потенциал этого метода относительно невелик, и результирующий отрицательный цитологический анализ не исключает возможности рака этого типа.
Регулярный мониторинг возможного развития гепатобилиарного рака, основанный на доказательствах эффективности Ca19.9, не рекомендуется. В случае подозрения на рак диагностика должна состоять из неинвазивных методов визуализации, Ca19.9 и ERCP (и взятия образцов).
Пациентам, у которых уже развился цирроз печени, УЗИ брюшной полости следует проводить каждые 6 месяцев.
Новые методы лечения, клинические испытания и прогноз
ПСХ — редкое заболевание, которое не требует лечения, модифицирующего болезнь, и не имеет проверенных методов оценки риска. Среднее время от постановки диагноза до трансплантации печени или смерти составляет от 13 до 21 года.
Пациентов с высоким риском прогрессирования заболевания (судя по активному биохимическому холестазу) следует поощрять к участию в клинических испытаниях. Последние доступные методы лечения, проходящие клинические испытания: ванкомицин, моноклональные антитела против лизилоксидазы 2, обетихолевая кислота и другие.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
.gif)
_550.gif)
.gif)