Если эмбрион не прикрепился что происходит
Поздняя имплантация эмбриона и ХГЧ после ЭКО
Один из этапов протокола ЭКО – перенос эмбриона. Большое значение для его успешной имплантации имеет, насколько хорошо подготовлен к подсадке эндометрий. Поддерживать его в нужном состоянии помогает гормональная терапия в ходе всего протокола ЭКО.
Наступление беременности и ее развитие во многом зависят от имплантации эмбриона в ходе ЭКО.
Что такое имплантация?
Один из этапов протокола ЭКО – перенос эмбриона. Большое значение для его успешной имплантации имеет, насколько хорошо подготовлен к подсадке эндометрий. Поддерживать его в нужном состоянии помогает гормональная терапия в ходе всего протокола ЭКО.
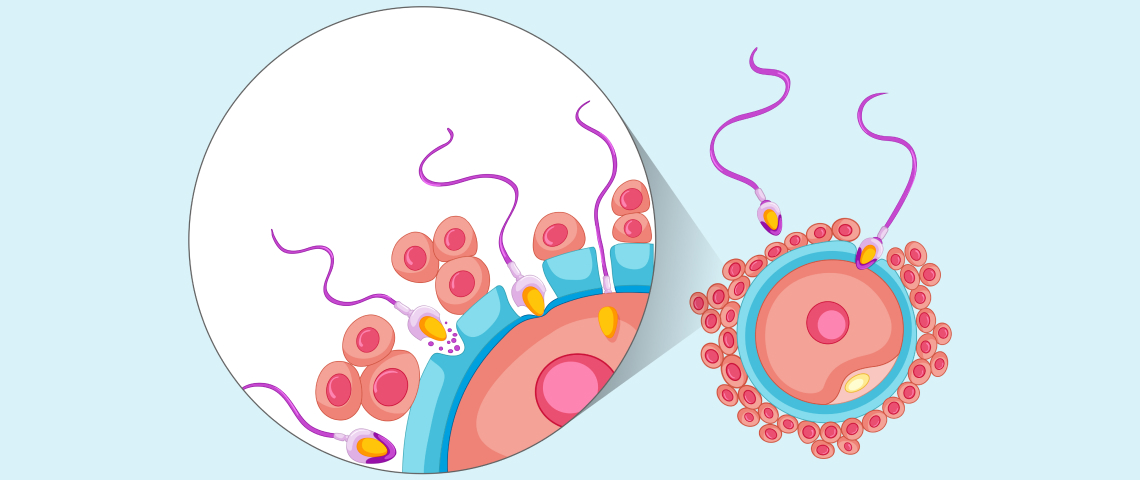
Характеристики эндометрия меняются в течение всего цикла. Максимально благоприятные условия для прикрепления эмбриона наступают примерно на 5-7-й день после овуляции; этот период длится буквально 2-3 дня и называется имплантационным «окном». К этому моменту эндометрий становится толще, заполняется новыми кровеносными сосудами. Снаружи зародыш покрыт трафобластом. Именно эти клетки прикрепляются к эндометрию и постепенно проникают в него глубже. Полная имплантация наступает примерно через 12 дней. При удачном прикреплении эмбриона эндометрий будет первое время снабжать его питательными веществами.
Особенности имплантации при ЭКО
Для ЭКО характерна поздняя имплантация. Это объясняется длительной подготовкой всей процедуры (от оплодотворения до подсадки проходит 5-8 дней), кроме того, эмбриону в условиях искусственного оплодотворения нужно больше времени на адаптацию. Чтобы все прошло успешно, очень важно достаточное количество прогестерона в организме матери. О наступлении беременности делают вывод по росту в крови уровня ХГЧ, который начинает активно вырабатываться уже спустя день после успешной имплантации. Ничего страшного в позднем прикреплении эмбриона нет, это никак не сказывается на здоровье плода.
Чтобы снизить риски выкидыша, женщине после подсадки рекомендуется:
Как понять, что имплантация прошла успешно?
При поздней имплантации эмбриона у пациентки могут возникать:
Если боль в животе не проходит, кровотечение усиливается, повышается температура, необходимо срочно обратиться к врачу.
Судить о наступлении/ненаступлении беременности только по перечисленным признакам не стоит – иногда женщина вообще не наблюдает никаких изменений в самочувствии, но имплантация проходит успешно, и наоборот. Сказать наверняка, беременны вы или нет, можно только после теста на ХГЧ.
Уровень ХГЧ и имплантация
Анализ хорионического гонадотропина (ХГЧ) сдают через 2 недели после переноса. К этому времени уровень его концентрации в крови становится достаточным для того, чтобы точно выявить беременность. Многие женщины спешат в лабораторию буквально на 2-3 день после подсадки, но делать это нецелесообразно – результаты будут недостоверными.
В моче уровень ХГЧ поднимается медленней, чем в крови, так что даже через 2 недели после подсадки обычный тест из аптеки может показать отрицательный результат. Для лабораторного анализа кровь берут из вены, утром, натощак. Окончательно беременность подтверждает УЗИ, которое выполняют через 3 недели после пересадки эмбриона: на снимках уже хорошо видно плодное яйцо, место его прикрепления.
Почему беременность не наступает?
Не всегда ЭКО имеет успешный результат. Причиной несостоявшейся имплантации может быть:
Если беременность не наступила, проводится дополнительное обследование, репродуктолог изучает клиническую картину и делает выводы о причинах произошедшего, составляет дальнейший план диагностики и лечения с применением ЭКО.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Прикрепление плодного яйца к матке
Содержание
Прикрепление плодного яйца осуществляется после 4-5 дней после попадания сперматозоида в организм женщины. Еще сутки или двое нужны, чтобы оно закрепилось на своем месте. После этого начинается активная фаза роста гормона ХГЧ, который сможет безошибочно подтвердить или нет ваше интересное положение.
Симптомы прикрепления плодного яйца
Само внедрение возможно лишь в определенные дни цикла, это связано с процессом овуляции. Все эти данные обязательно берутся во внимании при планировании искусственного оплодотворения. Увидеть эмбрион еще не возможно, но, сдав анализ на рост гормона ХГЧ, вы сможете с точностью определить, беременны вы или нет. А уже через 1-2 недели тест покажет долгожданные для многих две полоски. Важно отметить, что никаких явных симптомов прикрепления плодного яйца к матке нет. Хотя некоторые женщины отмечают у себя покалывание внизу живота, ноющие боли, боли в пояснице, слабость, тяжесть в матке и т.д. Это все можно считать индивидуальными проявлениями, но никак не правилом. Ощутить это практически невозможно, с точки зрения медицины это никак не подтверждается. Так как процесс происходит на микроскопическом уровне и не сопровождается интенсивными проявлениями со стороны организма женщины. Достаточно редким симптомом прикрепления плодного яйца к матке являются небольшие выделения, которые зачастую вызывают беспокойство у врачей, так как могут свидетельствовать и о других заболеваниях и нуждаются в тщательном осмотре специалиста.
Прикрепление плодного яйца к матке
Выделения при прикреплении плодного яйца
Считается нормой возможные небольшие выделения при прикреплении плодного яйца к матке. Такое встречается не у всех женщин и является скорее исключением из правил, нежели точным признаком долгожданной беременности. Особое внимание нужно обратить на объем и цвет выделений. Если это действительно выделения связанные с процессом имплантации, то их количество должно составлять не более нескольких капель в течение одного дня, без всяких сгустков крови. Цвет выделений может быть красным, светло-желтым, коричневым или розовым. Чаще всего выделения наблюдаются на 7-8 день после попадания сперматозоида в матку. Но это данные достаточно субъективные и зависят от индивидуальных особенностей каждой женщины.
Если вы заметили, что выделений стало больше и они красного цвета, следует немедленно обратиться к врачу. Это могут быть признаки угрозы выкидыша или маточного кровотечения. В таком случае будет важна каждая минута, ведь от этого будет зависеть жизнь вашего малыша и вас самой. Кроме того такие выделения могут стать первыми признаками более серьезных заболеваний, к которым относятся онкологические заболевания, гормональные сбои, доброкачественные опухоли, отслоение или воспаление эндометрия, эрозии, цервициты и т.д. Только специалист после тщательного осмотра сможет поставить точный диагноз и назначить правильное лечение. Поэтому не забывайте регулярно посещать врача и сдавать соответствующие анализы.
Что влияет на успех имплантации
Еще планируя беременность, следует учитывать продолжительность приема гормональных препаратов и длительность использования внутриматочной спирали. Все эти факторы делают внутреннюю слизистую матки недостаточно чувствительной, в результате чего может развиться плацентация или шеечная беременность. Не забывайте также о вредных привычках. Откажитесь от употребления спиртных напитков и курения. Старайтесь больше проводить времени на свежем воздухе, в еде отдайте предпочтение нежирным сортам мяса и рыбы, свежим овощам и фруктам, которые богаты на витамины и минералы естественного происхождения. Избегайте контакта с вредными веществами, а также, если вы принимаете какие-то препараты, проконсультируйтесь с врачом об их побочных эффектах.
Прикрепление плодного яйца к полости матки – один из важнейших этапов в развитии эмбриона. От того, как будет происходить этот процесс, зависит дальнейшей развитие или неразвитее беременности. Поэтому важно прислушиваться к советам гинеколога и тогда через 9 месяцев у вас будет здоровый и крепкий малыш.
Самые важные и интересные новости о лечении бесплодия и ЭКО теперь и в нашем Telegram-канале @probirka_forum Присоединяйтесь!
Как понять, что эмбрион прикрепился к матке
Источник фото: freepik
Счастливое ожидание наполнено не только приятными, но и волнительными моментами. Ведь периодически будущей маме необходимо будет сдавать различные тесты и выяснять, все ли в порядке со здоровьем и развитием ее крохи. Например, после получения положительного теста на беременность стоит дополнительно убедиться в том, что плодное яйцо благополучно прикрепилось к стенке матки и начало свое дальнейшее развитие.
Начало начал
Итак, давайте начнем с самого начала. После встречи со сперматозоидом оплодотворенная яйцеклетка начинает двигаться по маточным трубам. Спустя примерно неделю после овуляции зародыш попадает в матку, где и должна решиться его судьба. Если имплантация плодного яйца в стенку матки произойдет успешно, то беременность наступит. Если этого не случится, у женщины практически вовремя начнутся очередные критические дни, и она может никогда и не узнать, что была всего в одном шаге от беременности.
Как именно происходит прикрепление: 3 этапа имплантации
Вначале плодное яйцо попадает в матку, затем зародыш цепляется за слизистую оболочку эндометрия. После прикрепления матка наполняется жидкостью. Так плодное яйцо лучше прижмется к стенке матки. Далее происходит прилипание (адгезия). Матка и плодное яйцо начинают взаимодействовать друг с другом с помощью ворсинок на зародыше. Третий этап – инвазия (проникновение). Будущий эмбрион присоединяется к кровеносной системе матери, так образуется эмбриональная почка.
Источник фото: schantalao: freepik
Особо внимательно специалисты следят за прикреплением плодного яйца во время процедуры ЭКО. Как только оплодотворенная яйцеклетка достигает нужных размеров, ее перемещают в полость матки, а затем эмбрион прикрепляется… или нет. Необходимо добавить, что с первой попытки наступление беременности происходит всего в трети проведенных случаев. Причины неудавшейся беременности могут быть связаны либо с материнскими факторами, либо с эмбриональными причинами. Если после нескольких ЭКО беременность так и не наступает, то специалисты прописывают будущей маме особый лечебный курс. Дополнительно проводятся процедуры, направленные на улучшение состояния эндометрия (введение семенной жидкости в матку, капельницы с иммуноглобулином и так далее).
Как помочь зародышу?
Стоит отметить, что прикрепление к стенке матки – очень важный период для будущего эмбриона. В это время женщине необходимо максимально беречь себя, правильно питаться, больше отдыхать и, конечно, избегать любых стрессовых ситуаций, шума и массового скопления людей. Также необходимо исключить активные физические нагрузки и половые контакты. Но, конечно, предусмотреть все это женщина может, если планировала беременность и заинтересована в своем положении.
Источник фото: macrovector: freepik
Симптомы прикрепления
Большинство женщин не ощущают каких-либо особых признаков прикрепления плодного яйца. Однако во время этого процесса у беременной могут наблюдаться некоторые особые симптомы: сонливость, сильная раздражительность, перепады настроения, головокружения и даже небольшое повышение температуры тела (до 37,5°). Также может слегка тянуть внизу живота и могут чувствоваться слабые покалывания в груди.
Еще один из признаков прикрепления – имплантационное кровотечение (ИК). С этим сталкивается примерно треть женщин. ИК похоже на обычные, но очень скудные месячные. Цвет выделений может быть абсолютно разный: желтый, красный, коричневый, розовый. Они должны прекратиться спустя максимум 48 часов после начала. Интересно отметить, что некоторые женщины просто принимают имплантационное кровотечение за обычную менструацию, а потому очень поздно узнают о своем новом статусе. Но далеко не у всех будущих мам наблюдается подобное явление, так что если вы не заметили у себя похожих выделений, то это не повод бить тревогу и переживать.
Почему эмбрион не прикрепляется?
Эмбрион может не прикрепиться к полости матки по разным причинам. Например, из-за неправильного питания женщины, либо после ранее перенесенного аборта, выкидыша. Еще одна причина – вредные привычки. Поэтому до наступления желанной беременности просто необходимо перейти на сбалансированный рацион, исключить алкоголь и сигареты из своей жизни. Другой возможной причиной неприкрепления могут стать генетические аномалии у будущего эмбриона. К сожалению, у него просто не было шансов на развитие и рост в данной ситуации. Надо постараться принять это и не винить себя.
Также иногда плодное яйцо не доходит до матки, в итоге начинает развиваться внематочная беременность. Это случай, когда имплантация плодного яйца происходит не там, где положено: в трубах, шейке матки, яичнике или другом месте брюшной полости. Статистика гласит, что около 2% плодных яиц задерживаются в маточных трубах, не дойдя до своей цели.
Причины возникновения внематочной беременности:
Исключить внематочную беременность и понять, что плодное яйцо благополучно прикрепилось к матке, довольно просто. Необходимо пройти УЗИ. Как правило, исследование можно проводить после середины 4-й акушерской недели. К этому сроку оплодотворенная яйцеклетка как раз пройдет свой путь по трубам и окажется в матке. Но возможно, овуляция, а значит, и зачатие, произошло чуть позже предполагаемого срока, поэтому лучше всего приходить на УЗИ на сроке 5 недель (при задержке более недели). Если к этому моменту в полости матки не будет наблюдаться плодное яйцо, то следует сдать анализ крови на ХГЧ и сделать повторное ультразвуковое исследование через неделю.
Источник фото: Pavel Danilyuk: Pexels
К сожалению, внематочная беременность чрезвычайно опасна для здоровья матери, поэтому ее необходимо будет как можно скорее прервать. Способ зависит от срока. Если внематочную беременность удалось обнаружить на ранней стадии развития, то достаточно провести медикаментозное лечение. На более поздних сроках нужно будет сделать лапароскопию, а вот в экстренном случае – срочное хирургическое вмешательство.
Не стоит отчаиваться
Ни в коем случае не отчаивайтесь, если зародыш не смог пройти свой первый путь и закрепиться в матке. Лучше запаситесь терпением, уверенностью, позитивным настроем и обратитесь к квалифицированным репродуктологам. Специалисты помогут выяснить причины патологии и подскажут, как устранить их в кратчайшие сроки с помощью современных методов. Не опускайте руки после первой же неудачи. Уверяем, очень скоро вы будете наслаждаться долгожданной беременностью.
Помощь Беременным женщинам и мамам
Бесплатная горячая линия в сложной жизненной ситуации
Неразвивающаяся беременность — причины, симптомы, диагностика, лечение и профилактика
Неразвивающаяся беременность представляет собой патологию, характеризующуюся гибелью плода, аномалиями в инертности миометрия и сбоями во внутреннем балансе организма.
По-другому эта патология называется замершей беременностью. Данное аномальное развитие беременности является вариантом невынашивания. Выделяют два варианта замирания беременности:
Плод сначала развивается нормально в матке, а затем гибнет под воздействием некоторых факторов. Морфологические характеристики плода могут быть нормальными, но жизнедеятельность отсутствует. Выброса эмбриона и продуктов гестации из матки при этом не происходит. Зачастую такая ситуация не характеризуется стандартными признаками угрозы невынашивания.
При анэмбрионии внутри плодного яйца отсутствует эмбрион. Обычно это связывают с тем, что он не развился вообще, или его онтогенез прервался в самом начале. Если при УЗИ в плодном яйце не просматривается эмбрион, то это может быть вызвано анэмбрионией или ранним этапом гестации. Эмбрион может оставаться внутри матки по причине патологических изменений в тканях плодного яйца и аномального функционирования миометрия. Замирание беременности наблюдается примерно в 10% случаях гестации. Неразвивающаяся беременность на ранних сроках гестации встречается наиболее часто.
Причины неразвивающейся беременности
Причины неразвивающейся беременности весьма разнообразны. В основном они совпадают с факторами, ответственными за различные виды выкидышей. К сожалению, порой не представляется возможным прояснить, какой именно фактор вызвал замершую беременность. К механизмам, обуславливающим эту патологию, относят:
Следует различать причины неразвивающейся беременности и факторы, приводящие к пребыванию погибшего плода в матке. К последним можно отнести сильное закрепление развивающейся плаценты в результате глубокого проникновения хориона. Отчасти это может быть вызвано аномалиями эндометрия в районе прикрепления плодного яйца. Недостаточные сократительные характеристики миометрия тоже могут вызывать проблемы с выведением эмбриона. К этому могут приводить аномалии белкового обмена веществ и хронические патологические явления в матке.
Патологическая морфология гениталий
Аномалии матки могут быть приобретенными или же врожденными. Врожденные аномалии этого органа обычно приводят к невынашиванию на более поздних стадиях. Патологии в строении матки в ряде случаев сопутствуют аномалиям в мочевыводящей системе. Ненормальное развитие матки зачастую взаимосвязано со сбоями в прикреплении плодного яйца, функциональной патологией эндометрия, гормональными сбоями и другими проблемами при гестации.
Отклонения в геноме эмбриона
Отклонения в геноме эмбриона являются одной из основных причин невынашивания. Неразвивающаяся беременность на ранних этапах гестации обычно вызвана именно ими.
Ввиду этого в случае первой в анамнезе угрозы невынашивания в ранние сроки беременности более предпочтительным является выжидательный подход, а не сохраняющий. Организм зачастую избавляется от сбойного эмбриона посредством невынашивания на ранних стадиях. Наличие существенных генетических аномалий в геноме эмбриона делает нелогичными попытки его сохранения. К сбоям в геноме эмбриона могут приводить нарушения мейоза, отклонения в ходе оплодотворения, ненормальное дробление яйцеклетки и другие факторы.
Аномальное функционирование эндометрия, влекущее сбои при гестации
Аномальное функционирование эндометрия, влекущее сбои при гестации, может быть вызвано разнообразными причинами. К ним относятся отклонения в работе эндокринной и иммунной систем, а также воздействие различных инфекционных факторов. Большое значение в установлении причины невынашивания имеет гистологический анализ плаценты.
Хронический эндометрит является одним из наиболее частых проявлений патологии эндометрия, приводящим к замиранию беременности. Это заболевание вызвано совокупностью патологических явлений, включая нарушение трансформации тканей эндометрия. В ряде случаев наблюдается фиброз стромы и присутствие в ней плазматических клеток.
Отклонение в свертываемости крови
Тромбофилические отклонения вносят существенный вклад в риски невынашивания, включая неразвивающуюся беременность. Природа этой патологии может носить как аутоиммунный, так и аллоиммунный характер. При замершей беременности зачастую наблюдается такое аутоиммунное нарушение, как антифосфолипидный синдром. Он обладает не только аутоиммунными свойствами, но и тромбофилическими. Женщины с замершей беременностью характеризуются повышенным присутствием антифосфолипидных антител в организме. Механизм этого явления до конца не изучен и нуждается в дальнейшем уточнении.
При наличии полиморфизма некоторых генов гемостаза повышаются тромботические риски, которые могут привести к невынашиванию беременности. Полиморфизм этих генов также может приводить к ухудшению метаболизма фолатов в организме женщины. Это ведет к протеканию эмбриогенеза по патологическому сценарию и нарушениям в развитии плаценты. Следствием этого становятся различные проблемы в развитии плода, вплоть до замершей беременности.
Далеко не во всех случаях причины, вызывающие неразвивающуюся беременность, поддаются выявлению. Возможно, что к этиологическим факторам, приводящим к этой патологии, также относятся ненормальная деятельность NK-клеток и присутствие антител аллоиммунного характера.
Факторы риска
Согласно медицинским исследованиям невынашивание на ранних сроках наиболее часто обусловлено возрастом женщины и высоким количеством предшествовавших выкидышей. Репродуктивный потенциал женщин снижается под действием различных заболеваний хронического характера:
К факторам риска относятся и сбои в репродуктивном здоровье супруга. Не исключено также негативное влияние на протекание гестации различных мутагенов и тератогенных причин, однако степень их воздействия требует уточнения и проведения исследований. К этим факторам мутагенного и тератогенного свойства можно отнести:
Диагностика
Неразвивающаяся беременность характеризуется совокупностью специфических признаков. На протяжении начальных 12 недель обычно отмечается прекращение рвоты и тошноты, а также повышенной секреции слюнных желез. В случаях, когда мертвый эмбрион находится внутри матки свыше 1 месяца, у некоторых женщин появляется общий упадок сил, повышение температуры и головокружение. Проводимые одновременно инструментальные виды обследования выявляют отсутствие моторики плода на больших сроках (на раннем сроке движения плода не отмечаются даже в норме). В пределах 1 недели после смерти плода пропадает болезненность молочных желез. Спустя 0,5–1,5 месяца после отмирания эмбриона возникают болевые ощущения и из половых путей вытекают кровянистые выделения.
Мероприятия для постановки диагноза
При смерти эмбриона до 20 недели размеры матки характеризуются уменьшенными параметрами по сравнению с нормой. При этом на ранних этапах гестации это происходит по причине рассасывания плодного яйца, а на более поздних сроках за счет поглощения околоплодных вод и мацерирования эмбриона.
Канал шейки раскрывается на 1–3 см и более в случае задержки мертвого эмбриона на 3–4 месяце вынашивания. Если эмбрион погиб в возрасте старше 14 недель и находится в матке более месяца, то из шейки матки начинает выделяться плотная слизистая жидкость, а внутри плодного пузыря присутствует темная жидкость. Изменение степени плотности маточных стенок не является качественным диагностическим симптомом замершей беременности.
Инструментальная диагностика неразвивающейся беременности
УЗИ является наиболее качественным и точным способом инструментальной диагностики неразвивающейся беременности. Использование этого метода способствует ранней и точной постановке диагноза. Начиная с 7 недели гестации, УЗИ позволяет выявить отсутствие эмбриона в полости плодного яйца, а также диагностировать исчезновение сердцебиения.
Несмотря на точность УЗИ при начальных сроках гестации и долгом присутствии мертвого эмбриона в матке, не всегда представляется возможным его обнаружить. Этот метод инструментального обследования показывает отставание размерных характеристик матки от нормы, а также аномалии морфологических характеристик плодного яйца. Для изографической дифференциации замершей беременности от различных патологий сердца плода (например, преходящей брадикардии) необходимо уделять проведению УЗИ как минимум несколько минут.
Само по себе отсутствие сердцебиения у эмбриона не является императивным признаком замершей беременности, так как оно отсутствует в норме на ранних сроках. УЗИ позволяет визуализировать локализацию плаценты, ее размерные характеристики, наличие отслойки и ряд внешних изменений в структуре.
В целях оперативного обнаружения неразвивающейся беременности на ранних сроках проводится трансвагинальное УЗИ. Такой подход информативен начиная с 2,5 недель гестации. Параллельно обследование позволяет исключить риски внематочной беременности. В ходе проведения УЗИ специалист уделяет внимания ряду признаков, служащих критерием этой патологии. К их числу относятся:
Лабораторная диагностика
Различные виды иммуноферментного анализа позволяют выявить какие-либо отклонения в гормональном статусе женщины. Уровень ряда гормонов имеет важное диагностическое значение для выявления замирания беременности. Например, концентрация β-ХГЧ при этой патологии обычно снижается вплоть до 9 раз. Для белка АФП характерно достижение пиковых уровней спустя примерно 4 дня после смерти эмбриона. Концентрация плацентарного лактогена при замершей беременности может снижаться в 2,7 раза. Несмотря на то что прогестерон при этой патологии может оставаться на значительном уровне, концентрация эстрадиола уменьшается.
Опорожнение матки
Для опорожнения матки в период от зачатия до 6 недель используются медикаментозный метод, а до наступления 12 недели применяется вакуумная аспирация. При медикаментозном лечении неразвивающейся беременности применяется оральный прием лекарств или введение их во влагалище. В ходе такого лечения необходим постоянный мониторинг состояния женщины до выхода плода. При недостаточной эффективности медикаментозного подхода используется хирургический метод.
На данный момент в России основным подходом для устранения последствий замершей беременности является хирургический метод. Это приводит к снижению функциональных характеристик эндометрия в области прикрепления эмбриона. Ряд хирургических подходов к лечению неразвивающейся беременности влечет развитие хронического эндометрита, что нежелательно для репродуктивного здоровья женщины. Из всех методов хирургического устранения последствий замирания беременности вакуумная аспирация характеризуется наименьшими последствиями. Специфика этой процедуры позволяет проводить ее в условиях амбулаторного лечения.
Не ранее чем через две недели после вывода плодного яйца требуется проведение контрольного УЗИ. Альтернативой УЗИ может быть тест на уровень β-ХГЧ. Иногда для минимизации опасности инфекционных проблем, обусловленных наличием в матке некротизирующихся элементов, может быть принято решение об использовании антимикробных препаратов.
Дополнительное обследование после замирания беременности
После нескольких неразвивающихся беременностей и развития привычного невынашивания обычно проводят некоторые виды обследования, перечисленные ниже:
Лечение
Замершая беременность вне зависимости от своего генеза практически во всех случаях сопровождается хроническим эндометритом. По этой причине после выведения соответствующих тканей из матки требуется оперативное применение комплекса лечебных мероприятий:
Отмирание эмбриона внутри матки требует оперативного и длительного лечения эндометрита (не позднее трех месяцев после невынашивания). Задержка с применением лечения снижает действенность реабилитационных мер и понижает вероятность благополучного протекания последующей гестации. К сожалению, менее 7 % женщин России используют реабилитационное лечение после очищения матки по завершении неразвивающейся беременности.
Зачастую специалисты предостерегают от прописывания антибиотиков всем женщинам с этой патологией. Необходимость применения противомикробных препаратов желательно основывать на данных бактериологического посева из канала шейки. Употребление антибиотиков в малосимптомных случаях представляется необоснованным. Данные препараты при слабом асептическом процессе способны усугубить сниженный иммунный статус и проблемы в репродуктивной системе женщины.
В случае высокого риска острого эндометрита или усугубления хронической формы этого заболевания допустимо применение бактериальных средств. Гистологическое исследование способно подтвердить нормализацию состояния эндометрия при адекватном лечении. Среди прочего основанием для этого могут быть риски развития острых инфекций, диагностика абсцесса, наличие тошноты, рвоты и высокой температуры.
Восстановление эндометрия
При хронической форме эндометрита у женщин, переживших замершую беременность, требуется применение комплекса восстановительных мер. К ним относятся принятие разнообразных противовоспалительных средств, нормализация иммунных сбоев, улучшение метаболизма, иногда применяется физиотерапия. Главные задачи при восстановлении эндометрия:
Гормональное лечение
Гормональные средства комбинированного действия оказывают положительное влияние на состояние эндометрия у женщин, перенесших замершую беременность. К положительным изменениям относятся удлинение шейки матки, уменьшение кровопотерь при менструации и повышенную вязкость цервикальной слизи. Использование оральных контрацептивов комбинированного действия помогает женщинам после замирания беременности тем, что страхует от нежелательного зачатия на протяжении нескольких менструальных циклов и помогает более качественно подготовиться к новой гестации. Для минимизации рисков повторения неразвивающейся беременности специалисты обычно рекомендуют возобновление попытки зачать нового ребенка не ранее, чем через 3–6 месяцев. Этот период необходим для восстановления и оздоровления организма будущей матери.
Подготовка к зачатию
После перенесенной замершей беременности пристальное внимание необходимо уделять вопросу временного предохранения от зачатия. Контрацепция важна для восстановления организма женщины до нужного состояния, в котором она будет готова к новой гестации. Женщины, перенесшие замершую беременность, зачастую нуждаются в помощи квалифицированного психолога, а также психологической поддержке близких родственников.
При подготовке к новому зачатию женщинам, перенесшим замершую беременность, необходимо пройти через комплекс мероприятий для предотвращения повторного невынашивания. Необходимо обеспечение нужного уровня информированности женщины, ее психологической поддержки и мотивации перед выходом на новую гестацию. Многое зависит от врача, который должен правильно информировать и мотивировать будущую мать. Совокупность мер по подготовке к предстоящей гестации включает:
Заключение
Предотвращение неразвивающейся беременности основывается на совокупности элементов, ключевым среди которых является адекватное восприятие будущими родителями своей ответственности перед планируемыми детьми. Благодаря психологической помощи со стороны специалистов и родственников, корректировке образа жизни, комплексу восстановительных мер и качественной диагностике женщина даже после перенесенной замершей беременности будет готова к новому зачатию и успешному вынашиванию. Важным элементом успеха при выходе на новую беременность является своевременная и адекватная контрацепция. Важно понимать, что у женщин после замирания беременности возникают неизбежные проблемы с эндометрием, и организму требуется время и лечение, чтобы подготовиться к следующей беременности.