Если при ковиде тошнота что делать
Коронавирус по дням от заражения
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
COVID-19 — вирус из группы бетакоронавирусов, преодолевших видовый барьер, передаваемых человеку от животных. Принадлежит к группе острых инфекционных заболеваний, характеризующихся резким поднятием температуры, интоксикацией, миалгией, поражением различных отделов дыхательных путей. Примерно у 80% инфицированных патология протекает бессимптомно. В ряде клинических случаев вызывает развитие тяжелого острого респираторного синдрома (ТОРС, англ. SARS).
Рассказывает специалист «Лаборатории движения»
Дата публикации: 01 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Основные симптомы болезни
Одни из наиболее частых вопросов — инкубационный период коронавируса у человека, сколько дней длится, через сколько дней проявляется коронавирус после контакта с больным человеком, как развивается симптомокомплекс. Инкубационный период коронавируса длится от 2 до 14 суток, максимальный зафиксированный период — 27 дней. В среднем, первые признаки проявляются на пятый-восьмой день.
По последним исследованиям выделены следующие первичные симптомы:
Переход на следующую стадию течения болезни отмечен проявлениями дыхательной недостаточности: учащение дыхания и сердцебиения, одышка, боль в груди, понижение давления и головокружение, или низкий уровень сатурации и потеря сознания (при поражении легочной ткани).
Сколько дней заразен человек при коронавирусе? Человек становится заразным со времени попадания инфекции в организм и остается носителем некоторое время спустя исчезновения симптомов.
Коронавирус: протекание болезни по дням
Медиками выделено три стадии возможного протекания инфекционного заболевания: бессимптомная легкая, средняя и тяжелая атипичная форма. Рассмотрим график развития ковид по дням, течение болезни в каждой из стадий.
Развитие легкой формы коронавируса по дням.
При легкой фазе течения болезни симптомы схожи с проявлением гриппа или ОРВИ. Диагноз уточняют методом тестирования на антитела к коронавирусу.
Ковид средней тяжести: симптомы по дням
При ковиде средней тяжести пик активного отклика иммунитета и переломный момент заболевания приходится на 8-11 сутки. При переходе патологии в тяжелую стадию необходимо подключение больного к аппарату искусственной вентиляции легких.
Тяжелая форма Ковид-19
При тяжелом течении больные нуждается в срочной госпитализации под постоянным контролем врачей. Начало течения проявляется симптоматикой, схожей с ковидом средней тяжести:
Как понять, что наступило выздоровление
Первый признак наступающего выздоровления — отсутствие осложненного дыхания. Сколько дней болеют коронавирусом до первых признаков выздоровления зависит от правильной диагностики и объема оказанной медицинской помощи:
Сколько длится коронавирус и благоприятность исхода зависит от правильного обследования и лечения.
Тошнота после коронавируса: почему тошнит и кружится голова после ковида? Причины, лечение
О слабости и длительно сохраняющейся одышке после перенесенной коронавирусной инфекции говорится постоянно, что делает их самыми распространенными симптомами у выздоравливающих пациентов.
Но далеко не единственными – нередко переболевшие COVID-19 отмечают у себя желудочно-кишечные проявления, что свидетельствует о поражении органов пищеварительной системы. Почему появляется рвота и тошнота после коронавируса, насколько они опасны и что делать для облегчения состояния, рассмотрено ниже.
Влияние коронавируса на ЖКТ
Череда исследований показала, что коронавирусная инфекция способна поражать не только органы дыхательной системы, но и желудочно-кишечный тракт (ЖКТ). Поэтому соответствующие признаки могут проявляться как во время болезни, так и после выздоровления. Причем продолжительность их присутствия сложно четко определить – для каждого пациента она индивидуальна и может зависеть от множества факторов.
В их список входит:
Причин, провоцирующих развитие желудочно-кишечной симптоматики на фоне коронавирусной инфекции также немало, и скорость их исчезновения непосредственно связана с происхождением. Тошнота и рвота после перенесенного заболевания может сопровождаться такими проявлениями, как:
Перечисленные симптомы характерны для многих заболеваний, и врачам прежде всего следует разобраться, являются ли они остаточным результатом коронавирусной болезни, опасным осложнением либо самостоятельной патологией, способной стать угрозой для здоровья и жизни пациента.
Почему тошнит после COVID-19?
Причин, которые способны привести к тошноте и рвоте после коронавируса, достаточно. И несмотря на то что результат один – поражение желудочно-кишечного тракта, патологические пути, способные привести к данному нарушению, имеют различное происхождение. Следовательно, и терапевтические меры будут радикально отличаться.
К основным причинам поражения пищеварительной системы после перенесенной коронавирусной инфекции относятся следующие:
COVID-19, как и большинство заболеваний, сопровождается утратой аппетита. Высокая температура, общая слабость, головная боль, сильный измучивающий кашель подавляют желание есть. У некоторых пациентов, особо ослабленных болезнью, подобный симптом сохраняется длительное время после выздоровления.
Потеря аппетита у них проявляется как отвращение от пищи, при виде которой людей просто тошнит. Иногда, если после выздоровления человеку не удается быстро восстановиться, присутствует слабость, кружится голова.
Нет желания лишний раз двигаться, он не тратит калории и есть не хочется. Желудок продолжает вырабатывать вещества, необходимые для пищеварительных процессов, которые, скапливаясь в избыточном количестве, способны вызывать тошноту и даже рвоту. Подобное случается, если выздоравливающий отказывается от еды, но в больших количествах пьет жидкость.
С одной стороны, обильное питье – благоприятно влияет на организм: восстанавливает водный баланс, снимает интоксикацию и позволяет получить питательные вещества. Но с другой, много жидкости без регулярного питания способно становиться причиной тошноты и рвоты.
При коронавирусе нарушение вкусового восприятия либо утрата его является частым симптомом, который, в свою очередь, может привести к тошноте и даже рвоте. У лиц, перенесших COVID-19, часто вкусовые ощущения отличаются от привычных, причем изменения далеко не из приятных. Некоторые пациенты рассказывают, что кофе стал напоминать помои, а мясо и колбасные изделия «отдают мертвечиной».
Естественно, что подобные перемены вызывают отвращение к пище, которое сопровождается тошнотой и нередко рвотой. Понимая, что для полноценного выздоровления нужно достаточное количество питательных веществ, люди рассказывали, как пытались заставить себя поесть и насколько это было сложно сделать. Приходилось идти на компромиссы и стараться составлять рацион из продуктов, от которых не будет тошнить.
Прием лекарственных препаратов
Поскольку специфического лекарства против коронавирусной инфекции пока не создано, медикам приходится использовать известные ранее противовирусные и антибактериальные средства. Прием доступных препаратов не приносит ожидаемого результата, поэтому назначаются другие лекарства, обладающие похожим действием, либо увеличивается дозировка.
Продолжительное употребление больших доз антибиотиков неминуемо становится причиной разлада работы органов пищеварительной системы.
Антибактериальные препараты убивают не только патогенных микроорганизмов (за исключением вирусов), но и полезных бактерий, обеспечивающих слаженную деятельность ЖКТ. Это ведет к возникновению проблем с органами пищеварения – тошноте, метеоризму, диарее или запорам.
Могут обостряться хронические заболевания ЖКТ, поэтому иногда выздоровевшие после COVID-19 жалуются, что ощущается дискомфорт в области живота внизу в кишечнике либо болит желудок. Тошнота в подобных ситуациях бывает частым спутником, из-за чего у человека пропадает аппетит, появляется слабость, кружится голова и другие симптомы, характерные для проблем органов пищеварения.
Внутренние и внешние факторы возникновения тошноты при коронавирусе
Снижение тонуса гладкой мускулатуры
Почти все внутренние органы выстланы гладкой мускулатурой, и от ее функциональной активности зависят многие процессы жизнедеятельности человеческого тела. ЖКТ также не является исключением, и его работоспособность обусловлена двигательной активностью человека.
В ситуации, когда пациент прикован к больничной койке большую часть времени, слабеют не только мышцы, поддерживающие скелет, но и гладкая мускулатура органов пищеварения. Это часто встречается при тяжелом течении коронавирусной болезни либо постоянно, как в случае вынужденного нахождения на ИВЛ.
Постепенно нарушаются все физиологические процессы, и ЖКТ не в состоянии функционировать нормально, из-за чего у пациентов отмечается гастро-симптоматика: тошнота, рвота, повышенное газообразование, болевой синдром в области живота и т.д. После выздоровления и увеличения двигательной активности в подавляющем количестве случаев работоспособность пищеварительной системы приходит в норму.
Большая часть патогенных микроорганизмов в процессе своей жизнедеятельности выделяют в тело хозяина различные химические вещества, причем многие из них токсичны для человека и вызывают массу негативных реакций. Короновирус не является исключением, и создаваемые им продукты во время роста и размножения также провоцируют немало характерной для интоксикации симптоматики.
Большая часть проявлений инфекционных заболеваний – именно результат отравления организма продуктами, синтезируемыми патогенами.
Интоксикация при COVID-19 сопровождается всеми симптомами обычного отравления – заболевший утрачивает аппетит, его тошнит, рвет, и нередко страдает от диареи. Чем сильнее вирусная нагрузка, тем ярче выражены проявления интоксикации. Поэтому одним из направлений, входящим в комплекс мероприятий по лечению коронавирусной болезни, является дезинтоксикационная терапия.
В ситуации, которой находится большая часть населения земного шара последний год, неудивительно, что психика дает сбой. Постоянно устрашающие цифры заболевших и умерших в новостях, рассказы знакомых и родственников, как кого-то настиг опасный вирус, способны вывести из строя даже уравновешенного человека.
А если пришлось столкнуться самому с заболеванием, и к тому же перенес в тяжелой форме, вероятность возникновения бессонницы, тревоги, невроза увеличивается в разы. Перечисленные психоэмоциональные расстройства имеют непосредственную связь с нарушением работоспособности пищеварительного тракта.
На фоне их может пропадать аппетит, появляться тошнота, диарея и боли в различных участках живота. Присутствующие хронические заболевания пищеварительной системы нередко обостряются после перенесенных инфекций, ухудшая состояние и без того ослабленного организма.
С другой стороны, даже человек, которому пока удается избежать заражения коронавирусом, находясь в постоянной тревоге и страхе за собственное здоровье, становится потенциальной мишенью для инфекции. А пожилые люди и лица с хроническими заболеваниями попадают в категорию риска как возникновения COVID-19, так и развития разных патологических проявлений после выздоровления.
Практически любая вирусная инфекция, вызывающая заболевание воспалительного характера, способна привести к серьезным осложнениям, признаками которых может быть тошнота, рвота и прочие нарушения функции ЖКТ. Если брать во внимание, что коронавирус негативно влияет на многие органы, список возможных патологий получается длинный.
Также COVID-19 способно спровоцировать развитие заболеваний, которые не проявлялись клинически, поскольку находились на начальной либо латентной стадии. Кроме проблем с пищеварительной системой, тошнота может возникнуть на фоне:
Поэтому после коронавирусной инфекции выздоравливающему человеку следует уделять внимания не меньше, чем во время проведения терапии заболевания. Это поможет заметить изменение состояния здоровья и не пропустить начинающиеся осложнения.
Частые вопросы и полезные советы
Что делать, если после перенесения коронавируса заболела голова, появилась тошнота и рвота?
Следует обратиться к врачу, такая симптоматика может указывать на нарушение мозгового кровообращения, и чем раньше будет оказана медицинская помощь, тем больше шансов на благополучное выздоровление.
Может ли тошнота после COVID-19 быть признаком обычного хронического гастрита?
Да, но проконсультироваться с врачом и попринимать назначенные лекарства будет нелишним.
При появлении тошноты после коронавирусной инфекции рекомендуется в ближайшее время посетить больницу и выяснить причину ее возникновения. Даже если тошнота не является причиной развития осложнений, она негативно влияет на аппетит, не давая человеку полноценно питаться и восстанавливаться после перенесенного заболевания.
Тошноту можно устранить с помощью методов народной медицины – различных отваров, настоек и т. д. Но предварительно надо проконсультироваться с врачом, чтобы исключить патологические факторы появления тошноты.
Тошнота и рвота при коронавирусе
Важное о коронавирусе
При второй волне КОВИД-19 преимущественно наблюдается поражение ЖКТ. На фоне типичных симптомов патологии появляется тошнота, которая иногда сочетается со рвотой.
Интоксикация при коронавирусе
Примерно на 3-4 день после заражения у человека появляются симптомы интоксикации:
Есть ли тошнота при коронавирусе
Тошнота – реакция организма на коронавирус. Ее появление обусловлено тем, что рецептор ангиотензин-конвертирующего фермента, являющийся “точкой входа” коронавируса в организм, встречается и в желудочно-кишечном тракте.
Выраженность желудочно-кишечных симптомов чаще всего коррелирует с тяжестью COVID-19: чем тяжелее протекает коронавирусная инфекция, тем ярче проявляются симптомы поражения ЖКТ.
У детей
Тошнота у детей провоцируется высокой температурой и интоксикацией организма.
Маленьких детей может тошнить при кашле: при сильном приступе спазмируются брюшные мышцы. Кашлевой и рвотный центры у них находятся рядом, поэтому тошнота часто сопровождается рвотой.
У взрослых
У взрослых тошнота часто возникает на фоне патологий ЖКТ.
В группе риска находятся люди с хроническим:
Кишечная симптоматика у них протекает ярче и серьезнее.
Не менее неблагоприятным фоном для прогрессирования coronavirus являются функциональные расстройства и воспалительные заболевания кишечника.
Может ли быть рвота при коронавирусе
Рвота при КОВИД19 в 90% случаев появляется при поражении пищеварительного тракта.
Также ее провокатором может стать сильная интоксикация, развивающаяся в ответ на разрушительное действие вируса.
Частота рвоты
У детей рвота возникает после каждого приступа кашля.
У взрослых рвота (при тяжелом протекании болезней желудка, кишечника или печени) может возникать после каждого приема пищи.
Причины рвоты
Ее появление обусловлено активным размножением возбудителя коронавирусной инфекции в эпителиальных клетках тонкого кишечника.
При появлении воспалительного процесса рецепторы, которые принимают участие в рефлекторной рвоте, раздражаются.
Если COVID-19 начинается с тошноты и рвоты, а затем к этим признакам присоединяется респираторная симптоматика, то восстановление ЖКТ после коронавируса затягивается. В каловых массах вирус находят еще достаточно долго.
После кашля
Позывы провоцируются приступами тяжелого надсадного кашля, который обычно не сопровождается отделением мокроты.
Такой кашель облегчения не приносит. Результат: опорожнение желудка.
При температуре
Появление рвоты обусловлено агрессивным развитием воспалительного процесса, и связанным с этим самоотравлением организма.
В группе риска находятся подростки и дети.
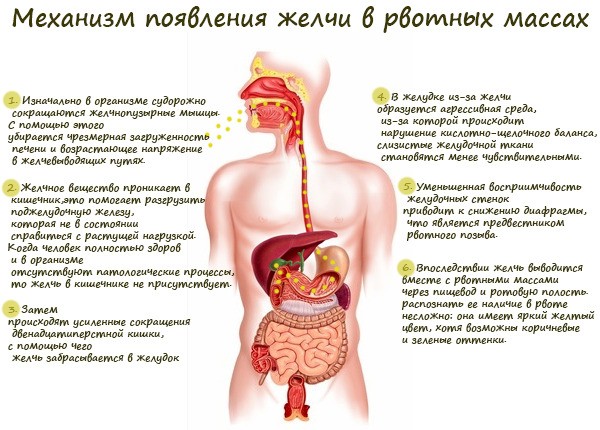
Если с желчью
Провокаторами такой рвоты являются хронические заболевания печени и желчевыводящей системы.
Механизм появления желчи во рвоте:
Присутствующая в рвоте желчь имеет желтый (иногда – зеленый или коричневый) оттенок.
Опасность для людей с гастроэнтерологическими заболеваниями
На фоне сочетания тошноты, рвоты и диареи ухудшается всасываемость лекарственных препаратов. Цепочка, приводящая к тяжелым последствиям, выглядит так:
Если коронавирусный гастроэнтерит протекает тяжело, на фоне потерь жидкости возникает обезвоживание.
Кровь сгущается: это приводит к повышению риска закупоривания сосудов тромбами. Работа сердца нарушается, возрастает вероятность инсульта и инфаркта.
Как отличить от других заболеваний
Коронавирус можно спутать с кишечным гриппом и с обострением хронической патологии пищеварительной системы.
При КОВИД-19 появляются следующие симптомы:
Именно эти признаки отличают коронавирус от других патологий.
Как снять интоксикацию при коронавирусе
Интоксикация снимается при помощи препаратов. Дополнительно больной обязуется придерживаться диеты, и соблюдать питьевой режим.
Лекарственные средства
Если больного тошнит и рвет, ему назначаются препараты:
При сильной рвоте однократно применяется Церукал. Болезненные ощущения и спазмы в кишечнике снимаются Но-Шпой.
Для восстановления клеток печени и улучшения состава желчи рекомендуется принимать гепатопротекторы. Дополнительно следует пить пробиотики и метабиотики: они способствуют улучшению микрофлоры. В результате нормализуется состояние иммунной системы, восстанавливается слизистая кишечника.
Препараты цинка сопутствуют восстановлению желудочно-кишечного тракта и предотвращают риск проникновения вируса в клетки. Омега-3 усиливает иммунитет, и уменьшает интенсивность воспалительного процесса. Аминокислота L-глютамин помогает успокоить нервную систему.
Народные средства
Если присутствует легкая тошнота, можно выпить чашку зеленого чая. Пить напиток нужно небольшими глотками.
Если тошнота при КОВИД спровоцирована заболеванием желудка, рекомендуется заварить 1 ч.л. семян укропа в 1 стакане кипятка. Пить укропную воду нужно в течение дня, небольшими глотками.
Если приступы тошноты наблюдаются часто, нужно:
Чтобы остановить рвотный процесс, нужно исключить прием пищи и пить воду (небольшими дозами, медленно). После каждого приступа необходимо обтирать лицо полотенцем, смоченным в прохладной воде.
Диета
Питание должно быть щадящим. Не рекомендуется употреблять в пищу сладкое и сахар. В рацион следует включить продукты с большей пищевой ценностью: он должен быть сбалансированным и разнообразным.
Даже если не ощущается вкус, принимать пищу требуется небольшими порциями. Если есть не хочется, заставлять себя не нужно.
Питьевой режим
Пить желательно кипяченую теплую воду. Оптимальный суточный объем – 400-700 мл. Пить воду нужно небольшими порциями, в течение дня.
Если тошнота сочетается с повышенной температурой и рвотой, рекомендуется в час выпивать по ½ стакана теплой воды. Температура воды при этом не должна быть выше температуры тела.
Помимо воды можно пить некрепкий чай, компоты, морсы.
Постельный режим
Соблюдать постельный режим нужно в том случае, если тошнота и рвота сопровождаются повышенной температурой, кашлем и слабостью.
Не следует лежать постоянно в одном и том же положении. Время от времени необходимо изменять позицию, выбирая ту, в которой можно свободно дышать.
Спать можно в любом положении: на боку, или на спине.
Если состояние не тяжелое (температура не повышена, голова не кружится, человек может самостоятельно дышать), то “вылеживать” КОВИД-19 не стоит.
Гигиена больного при COVID-19
Правила личной гигиены:
Тошнота и рвота после коронавируса
Неприятное состояние вызывается последствиями заболевания: коронавирусная инфекция негативно влияет на состояние желудка и пищевода.
Профилактика тошноты и рвоты
В целях профилактики тошноты и рвоты следует включить в рацион кисломолочную продукцию и пищевые волокна. Уровень легкоусвояемых углеводов необходимо снизить.
Советы врачей при интоксикации из-за коронавируса
Исключите бесконтрольный прием лекарственных препаратов. Особенно это касается антибиотиков. Эти препараты должны помогать в тяжелых случаях: без них не выживет больной, находящийся на искусственной вентиляции легких.
Придерживайтесь следующих советов:
Отзывы переболевших коронавирусом с тошнотой и рвотой
В моем случае КОВИД усугубил протекание гастрита, который меня в принципе особо не беспокоил. Тошнило, мутило, иногда рвало. И все это – на фоне лихорадки. Когда поправился, радовался, что без последствий. Но буквально вчера ночью набросился на торт, который купили ребенку. С детства сладкое не люблю, но ел его, буквально трясясь. С тех пор приступы жора нападали на меня еще дважды: один раз я не донес до дома купленные в кулинарии вареные окорочка. Отвернуло от алкоголя и от сигарет: даже запаха не выношу. Однажды преследовала вонь немытой пепельницы, хотя никого курящего не было рядом на расстоянии гектара. Хоть какой-то плюс от этого КОВИДа.
Сергей, 38 лет
Меня тошнило на фоне кашля. Не рвало, но мутило так сильно, что почти ничего не ела. После коронавируса нарушился сон. Интересно, что примерно к 22:00 начинаю как будто обледеневать изнутри. Не помогают ни шерстяные носки, ни несколько одеял: холод идет из кишечника. Пока не знаю, что делать, а врачи только руками разводят.
Елена, 42 года
Меня продолжает мутить даже после того, как переболела. Периодически возвращаются одышка и тахикардия, хотя после болезни прошло уже больше 2 месяцев. Врач говорит, что пройдет, а когда спрашиваю, отчего это, только руками разводит.
Галина, 34 года
Я сам врач. У меня симптоматика по линии ЖКТ сочеталась с типичными ковидными признаками. После болезни прошло уже больше месяца: до сих пор по вечерам субфебрильная температура, одышка при нормальной сатурации и сильная слабость. Соображаю туго, ночью уснуть могу только под тремя одеялами, а потом просыпаюсь в поту. Сама болезнь реально странная: я никогда так не болел, это не характерно для меня.
Евгений, 45 лет
Коронавирусная инфекция бьет по всем органам и системам. Тошнота, сопровождающаяся рвотой, обычно возникает у людей с патологиями ЖКТ в анамнезе. Лечение в этом случае направлено не только на подавление КОВИД, но и на устранение основного заболевания.
Видео о тошноте и рвоте при коронавирусе
Структура статьи
Хотя новая коронавирусная инфекция (COVID-19) наиболее тяжело поражает легкие, сейчас хорошо известно, что эта инфекция характеризуется высокой активностью воспаления, поражением кровеносных сосудов с образованием в них тромбов и поражением различных органов и систем организма.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом гастроэнтерологом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах.
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Последствия COVID-19 у больных с заболеваниями органами пищеварения
Перенесенная тяжелая инфекция может привести к обострению и декомпенсации хронического заболевания печени, особенно на стадии цирроза печени. Редко наблюдается тяжелая реакция на применяемые препараты для лечения COVID-19 в виде лекарственного гепатита. Такое заболевание может развиться и у пациентов с прежде здоровой печенью. Еще реже вирус и лекарства могут спровоцировать развитие впервые аутоиммунного заболевания печени.
Поэтому все пациенты, перенесшие COVID-19, должны контролировать биохимический анализ крови после разрешения инфекции и при сохранении отклонений в биохимических показателях обратиться к врачу-гепатологу.
Поэтому во всех случаях развития после COVID-19 болей в животе, изжоги, тошноты, диареи и вздутия кишечника следует обратиться к врачу гастроэнтерологу и провести полное обследование для уточнения причины и проведения соответствующего лечения.