Дезорганизованная ээг что это
Дезорганизованная ээг что это
а) Очаговые нарушения без судорог на ЭЭГ:
1. Очаговое замедление. Очаговое замедление, имеющее вид 6-волн, свидетельствует о наличии новообразования или какого-либо повреждения.
Очаговые пики или острые волны могут указывать на инверсию фазы между двумя соседними электродами. В лобной или теменной области такие изменения свидетельствуют о наличии эпилептического (иктального) фокуса; в затылочной области они служат признаком зрительных нарушений.
2. Инверсия фазы. Иногда над локальными участками коры регистрируют очаговые пики или острые волны. Они представляют собой достаточно резкие отклонения от фонового уровня; отдельный пик длится 20-70 мс, отдельная волна — 70-200 мс; вслед за ними обычно появляется медленная волна (волны). Такая биоэлектрическая активность распространяется к поверхности с отрицательным зарядом.
Электрическое поле определяют более чем на двух соседних электродах, однако при этом между двумя электродами появляется феномен инверсии фазы, который «указывает» на локализацию изменений на ЭЭГ. Подобные находки в передней височной и лобной областях свидетельствуют о наличии эпилептического фокуса, т. е. области появления судорог. Обнаружение таких изменений в затылочной области обычно характерно для нарушений зрения.
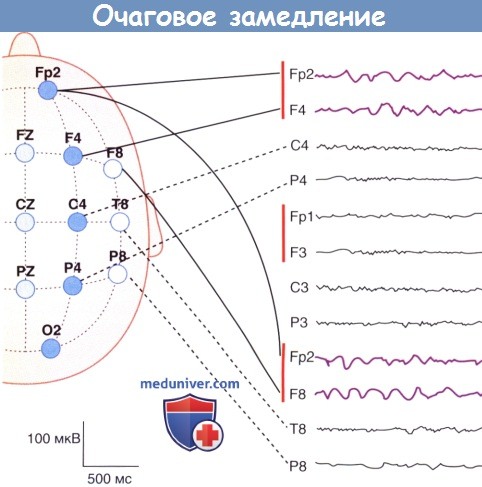
60-летняя женщина, на протяжении нескольких месяцев страдающая от головных болей и головокружений без каких-либо других симптомов.
Запись с латеральных отделов правой лобной области. На коронарных срезах магнитно-резонансной томографии (МРТ) обнаружено сдавление правого бокового желудочка.
Во время хирургического вмешательства было установлено, что причиной болей была астроцитома.
(При записи с аналогичных участков левой лобной области нарушений не выявлено.) 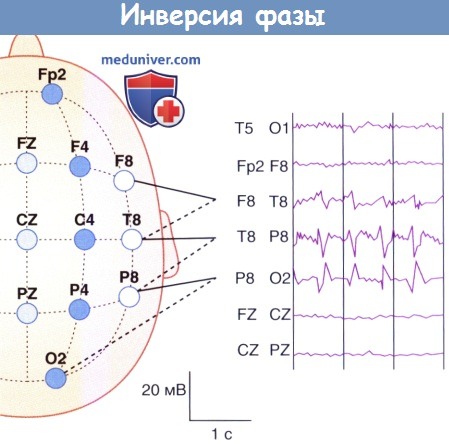
Пациент страдает от первичных фокальных приступов.
Инверсия фазы между электродами Т8 и Р8 говорит о том,
что эпилептогенный очаг расположен в задней части правой височной доли.
б) Генерализованные нарушения без судорог. Расстройства, которые вызывают генерализованное изменение работы коры или подкорковых структур, приводят к появлению диффузных нарушений на ЭЭГ. К таким расстройствам относят гипогликемию, гипоксию и деменцию. Они могут проявляться общим замедлением нормальной фоновой активности. Заболевания, которые поражают белое вещество мозга, чаще сопровождаются появлением б-волн и обычно проявляются полиморфно (менее синусоидальны, могут выглядеть на ЭЭГ по-разному).
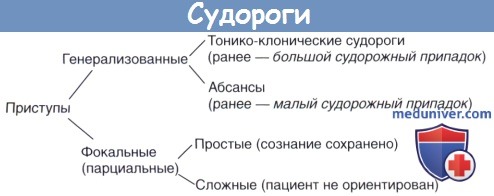
в) Судороги. Терминология на основании Международной лиги против эпилепсии (International League Against Epilepsy, ПАЕ):
1. Эпилептический приступ: временно возникающие симптомы и/или признаки, обусловленные аномальной избыточной или синхронной активностью нейронов головного мозга.
2. Эпилепсия: заболевание головного мозга, проявляющееся предрасположенностью к возникновению эпилептических приступов, а также нейробиологическими, когнитивными, психологическими и социальными последствиями. (Для постановки диагноза необходимо как минимум два эпилептических приступа, возникших без видимой причины; либо один приступ с высокой вероятностью возникновения второго приступа; либо наличие эпилептического синдрома.) Выздоровление возможно в том случае, если возникновение приступов зависит от возраста пациента. О выздоровлении можно также говорить, когда у пациента не происходит новых приступов без приема противосудорожных препаратов.
Под термином «приступ», или«припадок»(ictus), понимают определенные клинические проявления, вызванные аномальным возбуждением нейронов коры больших полушарий. «Межприступным периодом» называют промежуток времени между отдельными припадками. Общая заболеваемость (вероятность того, что у кого-либо диагностируют заболевание за определенный промежуток времени) эпилепсии может варьировать, однако в Соединенном Королевстве она составляет примерно 51 случай на 100000 населения в год, чаще всего заболевают дети в возрасте до пяти лет и пожилые люди. Распространенность (общее число случаев по отношению к численности населения) составляет 9,7 на 1000 человек.
Все эпилептические приступы можно подразделить на две отдельные большие группы —генерализованные приступы и фокальные судороги.
3. Генерализованные приступы происходят из определенного участка мозга, но затем быстро распространяются на второе полушарие через сеть корковых и подкорковых структур. Самые распространенные варианты генерализованных приступов—тонико-клонические судороги и абсансы; вместе они составляют около 80 % всех генерализованных приступов.
4. Тонико-клонические судороги (которые ранее называли большим судорожным припадком) характеризуются внезапной потерей сознания, когда пациент буквально «падает оземь». Сначала напрягаются все мышцы тела—тоническая фаза, которая длится около 1 мин. Клоническая фаза характеризуется появлением во всех четырех конечностях подергивающих движений и сокращением жевательных мышц. Длительность клонической фазы также составляет примерно одну минуту. В течение третьей минуты сознание обычно все еще отсутствует, но мышцы находятся в расслабленном состоянии. На ЭЭГ, снятой в начале такого приступа, выявляют одновременное генерализованное возбуждение нейронов над всей поверхностью коры больших полушарий.
Если у пациента повышен риск возникновения тонико-клонических судорог, спровоцировать их появление может гипервентиляция или фотостимуляция мерцающим светом.
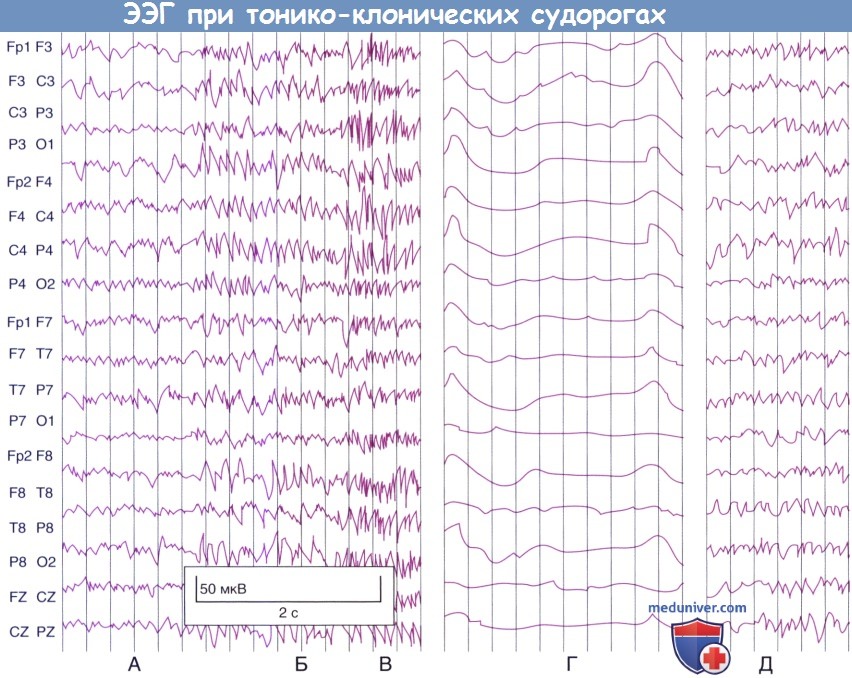
(А) Окончание межприступного периода (предшествует эпилептическому припадку).
(Б) Генерализованные судороги (нет четкой области происхождения), захвачены все участки расположения электродов.
(В) Менее чем за 1 с на судорожный ритм ЭЭГ накладывается артефакт, вызванный сокращением мышц во время генерализованного тонического спазма.
(Г) Ранний послесудорожный период, медленные волны. (Д) Восстановление нормальных волн.
5. Абсансы (которые ранее называли малым судорожным припадком) на ЭЭГ проявляются генерализованной пик-волновой активностью с частотой 3 Гц. Обычно такие судорожные приступы возникают у детей в возрасте 4-14 лет.
Типичным примером может служить ребенок, который, отдыхая после физической или эмоциональной нагрузки, впадает в «оцепенение» (абсанс), которое длится 10-30 с. Часто можно заметить подергивание мышц пальцев и лица. За несколько часов такие приступы могут повторяться десятки раз, иногда их выраженность настолько невелика, что ребенок продолжает выполнять какие-то простые действия, например продолжает идти. Появление таких периодов «оцепенения» связано с удлинением тормозного постсинаптического потенциала на нейронах чувствительных переключательных ядер таламуса. Источником этих потенциалов выступают ретикулярные нейроны таламуса, которые, в свою очередь, становятся гиперреактивными за счет возбуждения корково-таламических волокон.
6. Фокальные (парциальные) судороги начинаются в одном полушарии, могут иметь четкую локализацию, начало припадка одинаково от приступа к приступу. Приступ может проявляться только чувствительными или двигательными нарушениями («простые парциальные»), а может сопровождаться также и нарушением ориентировки/сознания («сложные парциальные», ранее их называли височными судорогами, поскольку считали, что чаще всего они берут свое начало в височной доле). К приступам, сопровождающимся нарушением ориентировки, мы вернемся еще раз в отдельной статье на сайте, когда будем рассматривать соответствующие участки височной доли.
7. Джексоновский припадок (названный в честь невролога Джона Хьюлингса Джексона) возникает при последовательном возбуждении соседних участков двигательной коры (например, отвечающих за мышцы лодыжки, колена, бедра, плеча, локтя, кисти, губ, языка и гортани). Вслед за джексоновским припадком у пациента может развиваться парез/паралич пораженных мышц, который длится несколько часов или дней. Этот паралич называют параличом Тодда.
Для постановки диагноза роландической эпилепсии необходимо его подтверждение на ЭЭГ, однако ключевой признак этого заболевания—характерные приступы. Частота приступов с возрастом постепенно уменьшается, обычно они полностью исчезают к 16 годам. ЭЭГ-картина также нормализуется.
Медикаментозная терапия судорог. Противосудорожные препараты, назначенные в корректной дозировке, позволяют добиться контроля 70-80 % приступов у пациентов с эпилепсией. Механизм действия большинства из этих препаратов достаточно предсказуем. Большая часть из них снижает избыточное возбуждение нейронов за счет уменьшения проницаемости натриевых каналов, нарушения кальций-опосредованного проведения, уменьшения глутамат-опосредованной возбудимости и повышения ГАМК-ергического торможения (γ-аминомасляная кислота).
У пациентов с тонико-клоническими и фокальными судорогами и нарушением сознания в настоящее время преимущественно используют следующие препараты.
Блокаторы натриевых каналов: фенитоин и карбамазепин снижают высокочастотную повторяющуюся импульсную активность за счет снижения проницаемости ионных каналов для натрия и/или кальция.
Агонисты ГАМК: бензодиазепины и барбитураты усиливают гиперполяризующее действие ГАМК на глутаматергические нейроны. Вальпроат натрия разрушает ГАМК-трансаминазу астроцитов, фермент, который катализирует превращение ГАМК в глутамат. Таким образом, время работы ГАМК в синаптической щели увеличивается.
Наиболее популярный и эффективный препарат, применяемый для лечения абсансов, — этосуксимид. Он представляет собой специфический блокатор кальциевых каналов Т-типа, который также ингибирует медленные натриевые каналы и тормозит выброс глутамата. При использовании корректных доз препарата возбудимость нейронов переключательных ядер таламуса снижается до такой степени, что они перестают генерировать потенциалы действия.
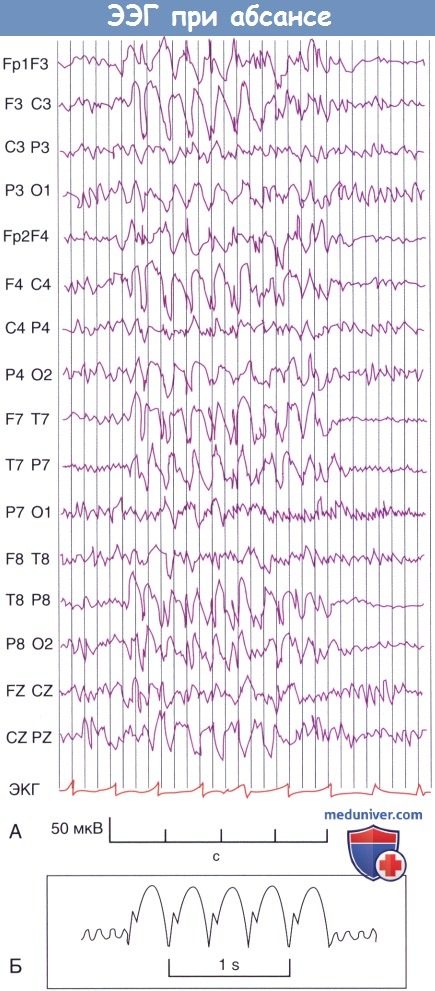
Следует отметить, что и до, и после приступа ни на ЭЭГ, ни клинически не выявлено никаких отклонений.
(Б) Характерный вид 3-секундного комплекса пик-медленная волна у пациента во время приступа абсанса. 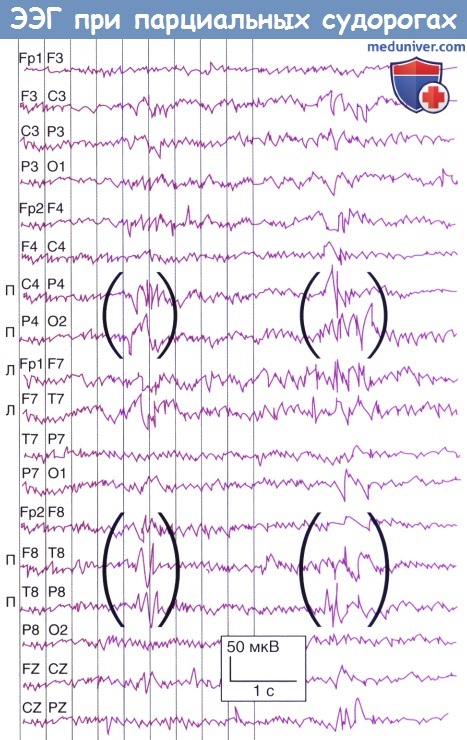
Частично судорожная активность распространяется в левую чувствительную кору (L).
Скобками на рисунке отмечен участок с нарушениями.
г) Резюме. Электрические колебания, которые записывают на электроэнцефалограмме (ЭЭГ), возникают вследствие возбуждающих и тормозящих постсинаптических потенциалов пирамидальных нейронов, которые сгруппированы в коре головного мозга. Стандартное расположение записывающих электродов в виде сетки позволяет идентично исследовать электрическую активность головного мозга у детей и взрослых.
1. Сон. На ЭЭГ бодрствования определяют десинхронные (нерегулярные) фоновые частоты, с лобной области иногда регистрируют β-волны с частотой 9,5 Гц. У человека, находящегося в состоянии покоя с закрытыми глазами, с теменно-затылочных областей регистрируют а-ритм (8-14 Гц). В первую стадию сна на ЭЭГ появляется 6-ритм с частотой 5-8 Гц. Во время второй стадии 6-ритм прерывается сонными веретенами и пиками К-комплексов. Третья и четвертая стадии характеризуются «медленноволновым»сном в диапазоне δ (3 Гц и менее). Последний из четырех циклов сна завершается фазой «парадоксального сна», для которой характерны десинхронизация, подобная таковой при бодрствовании, быстрые движения глаз, появление сновидений с яркими зрительными образами.
Нарколепсия — расстройство сна, при котором у пациента несколько раз в день появляется непреодолимое желание спать, длящееся час или меньше. Это состояние сопровождается гипнагогическими галлюцинациями, возникающими в начале сна, катаплексией (внезапный мышечный паралич) и сонным параличом, развивающимся в начале или конце приступа.
2. Патологические ЭЭГ-ритмы. К очаговым аномалиям без судорог относят очаговое замедление и инверсию фазы. Генерализованные нарушения без судорог встречают при гипогликемии, гипоксии и деменции; в этом случае нормальная фоновая активность головного мозга диффузно замедляется, что проявляется появлением 6-частот. Заболевания, сопровождающиеся повреждением белого вещества, могут проявляться 6-активностью с полиморфными изменениями.
3. Эпилептические приступы. По клиническим проявлениям и варианту начала все эпилептические приступы можно подразделить на две большие группы. Генерализованные приступы происходят из определенного участка мозга, но затем быстро распространяются на второе полушарие через сеть корковых и подкорковых структур; к этой группе относят тонико-клонические судороги и абсансы. Фокальные приступы берут начало от одного полушария, могут быть локализованы в конкретном участке мозга; начало судорог обычно стереотипно при каждом припадке, возможно нарушение сознания и ориентировки. К таким приступам относят простые моторные или чувствительные припадки (простые парциальные припадки), а также припадки, сопровождающиеся нарушением сознания (комплексные парциальные припадки, которые раньше называли «височными судорогами», поскольку предполагали, что в большинстве случаев они происходят из височной доли).
Противосудорожные препараты могут оказывать один или более физиологических эффектов. Большинство из них усиливает ГАМК-опосредованную тормозную активность нейронов; некоторые угнетают глутамат-опосредованное возбуждение за счет нарушения синтеза глутамата либо за счет блока натриевых каналов глутаматергических нервных окончаний.
Редактор: Искандер Милевски. Дата публикации: 22.11.2018
Дезорганизованная ээг что это
Деятельность головного мозга, состояние его анатомических структур, наличие патологий изучается и регистрируется при помощи различных методов – электроэнцефалографии, реоэнцефалографии, компьютерной томографии и т.д. Огромная роль в выявлении различных отклонений в работе структур мозга принадлежит методам изучения его электрической активности, в частности электроэнцефалографии.
Электроэнцефалограмма (ЭЭГ) представляет собой запись электрической активности нейронов различных структур головного мозга, которая делается на специальной бумаге при помощи электродов. Электроды накладываются на различные части головы, и регистрируют активность той или иной части мозга. Можно сказать, что электроэнцефалограмма является записью функциональной активности головного мозга человека любого возраста.
Функциональная активность мозга человека зависит от деятельности срединных структур – ретикулярной формации и переднего мозга, которые предопределяют ритмичность, общую структуру и динамику электроэнцефалограммы. Большое количество связей ретикулярной формации и переднего мозга с другими структурами и корой определяют симметричность ЭЭГ, и ее относительную «одинаковость» для всего головного мозга. ЭЭГ снимается для того, чтобы определить активность работы головного мозга при различных поражениях центральной нервной системы, например, при нейроинфекциях (полиомиелит и др.), менингитах, энцефалитах и др. По результатам ЭЭГ можно оценить степень поражения головного мозга вследствие различных причин, и уточнить конкретное место, подвергшееся повреждению. ЭЭГ снимается согласно стандартному протоколу, который учитывает проведение записил в состоянии бодрствования или сна (грудные дети), с проведением специальных тестов.
Рутинными тестами при ЭЭГ являются:
1. Фотостимуляция (воздействие вспышками яркого света на закрытые глаза). 2. Открывание и закрывание глаз. 3. Гипервентиляция (редкое и глубокое дыхание в течение 3 – 5 минут). Эти тесты проводят всем взрослым и детям при снятии ЭЭГ, независимо от возраста и патологии. Кроме того, при снятии ЭЭГ могут использоваться дополнительные тесты, например: сжатие пальцев в кулак; проба с лишением сна; пребывание в темноте в течение 40 минут; мониторирование всего периода ночного сна; прием лекарственных препаратов; выполнение психологических тестов. Дополнительные тесты для ЭЭГ определяются врачом–неврологом, который желает оценить определенные функции головного мозга человека.
Что показывает электроэнцефалограмма?
Электроэнцефалограмма отражает функциональное состояние структур головного мозга при различных состояниях человека, например, сон, бодрствование, активная умственная или физическая работа и т.д. Электроэнцефалограмма является абсолютно безопасным методом, простым, безболезненным и не требующим серьезного вмешательства. На сегодняшний день электроэнцефалограмма широко используется в практике врачей–неврологов, поскольку данный метод позволяет проводить диагностику эпилепсии, сосудистых, воспалительных и дегенеративных поражений головного мозга. Кроме того, ЭЭГ помогает выяснить конкретное положение опухолей, кист и травматических повреждений структур головного мозга. Электроэнцефалограмма с раздражением пациента светом или звуком позволяет отличить истинные нарушения зрения и слуха от истерических, или их симуляции. ЭЭГ используется в реанимационных палатах для динамического наблюдения за состоянием больных, находящихся в коме. Пропадание признаков электрической активности мозга на ЭЭГ является признаком смерти человека.
Электроэнцефалограмму необходимо снимать только после полноценного ночного отдыха, при отсутствии стрессовых ситуаций и психомоторного возбуждения. За двое суток до снятия ЭЭГ необходимо исключить алкогольные напитки, снотворные, успокоительные средства и противосудорожные препараты, транквилизаторы и кофеин.
Расшифровка электроэнцефалограммы представляет собой процесс ее интерпретации с учетом клинических симптомов, имеющихся у пациента. В процессе расшифровки обязательно учитывают базальный ритм, уровень симметричности в электрической активности нейронов головного мозга левого и правого полушарий, активность спайки, изменения ЭЭГ на фоне функциональных тестов (открытие – закрытие глаз, гипервентиляция, фотостимуляция). Итоговый диагноз выставляется только с учетом наличия определенных клинических признаков, беспокоящих пациента. Расшифровка электроэнцефалограммы предполагает интерпретацию заключения. Рассмотрим основные понятия, которые отражает в заключении врач, и их клиническое значение (то есть о чем могут говорить те или иные параметры).
О чем говорят нарушения тета- и дельта-ритма на ЭЭГ?
Преобладание тета- и дельта-волн на ЭЭГ с максимальной активностью в области затылка, вспышки билатерально-синхронных волн, количество которых увеличивается при гипервентиляции – свидетельствует о задержке психомоторного развития ребенка. Высокий индекс тета-активности в центральных частях мозга, билатерально-синхронная тета-активность с частотой от 5 до 7 Гц, локализованная в лобных или височных отделах мозга – говорят о психопатии. Тета-ритмы в передних отделах мозга в качестве основных – возбудимый тип психопатии. Пароксизмы тета– и дельта-волн – третий тип неврозов.
Появление ритмов с высокой частотой (например, бета-1, бета-2 и гамма) свидетельствует о раздражении (ирритации) структур мозга. Это может быть связано с различными нарушениями мозгового кровообращения, внутричерепным давлением, мигренями и т.д. Биоэлектрическая активность мозга (БЭА) Данный параметр в заключении по ЭЭГ является комплексной описательной характеристикой, касающейся ритмов головного мозга. В норме биоэлектрическая активность мозга должна быть ритмичной, синхронной, без очагов пароксизмов и т.д.
В заключении ЭЭГ врач обычно пишет, какие именно нарушения биоэлектрической активности мозга были выявлены (например, десинхронизирована и т.д.). О чем говорят различные нарушения биоэлектрической активности мозга? Относительно ритмичная биоэлектрическая активность с очагами пароксизмальной активности в любой области мозга свидетельствует о наличии некоторого участка в его ткани, где процессы возбуждения превышают торможение. Данный тип ЭЭГ может свидетельствовать о наличии мигреней и головных болей. Диффузные изменения в биоэлектрической активности мозга могут быть вариантом нормы, если не выявлено никаких других нарушений.
Таким образом, если в заключении написано только о диффузных или умеренных изменениях биоэлектрической активности мозга, без пароксизмов, очагов патологической активности, или без снижения порога судорожной активности, то это является вариантом нормы. В этом случае врач-невролог назначит симптоматическое лечение и поставит пациента под наблюдение. Однако в сочетании с пароксизмами или очагами патологической активности говорят о наличии эпилепсии или склонности к судорогам. Сниженная биоэлектрическая активность мозга может выявляться при депрессии. Другие показатели Дисфункция средних структур мозга – это неярко выраженное нарушение активности нейронов мозга, которое часто встречается у здоровых людей, и свидетельствует о функциональных сдвигах после стресса и т.д. Данное состояние требует только симптоматического курса терапии.
Межполушарная асимметрия может быть функциональным нарушением, то есть не свидетельствовать о патологии. В этом случае необходимо пройти обследование у невролога и курс симптоматической терапии. Диффузная дезорганизация альфа-ритма, активация диэнцефально-стволовых структур мозга на фоне тестов (гипервентиляция, закрытие-открытие глаз, фотостимуляция) является нормой, при отсутствии жалоб у пациента. Очаг патологической активности свидетельствует о повышенной возбудимости указанного участка, что свидетельствует о склонности к судорогам или наличии эпилепсии. Ирритация различных структур мозга (коры, средних отделов и т.д.) чаще всего связана с нарушением мозгового кровообращения вследствие различных причин (например, атеросклероза, травмы, повышенного внутричерепного давления и др.).
Пароксизмы говорят об усилении возбуждения и уменьшении торможения, что часто сопровождается мигренями и просто головными болями.
Кроме того, возможна склонность к развитию эпилепсии или наличие данной патологии, если у человека имелись приступы в прошлом. Снижение порога судорожной активности говорит о предрасположенности к судорогам. О наличии повышенной возбудимости и склонности к судорогам говорят следующие признаки: изменение электрических потенциалов мозга по резидуально-ирритативному типу; усиленная синхронизация; патологическая активность срединных структур мозга; пароксизмальная активность. Вообще резидуальные изменения структур головного мозга являются последствиями повреждений различного характера, например, после травмы, гипоксии, перенесенной вирусной или бактериальной инфекции. Резидуальные изменения имеются во всех тканях мозга, поэтому являются диффузными. Такие изменения нарушают нормальное прохождение нервных импульсов. Ирритация коры мозга по конвексиальной поверхности мозга, усиление активности срединных структур в покое и при тестах может наблюдаться после перенесенных черепно-мозговых травм, при преобладании возбуждения над торможением, а также при органической патологии тканей мозга (например, опухоли, кисты, рубцы и т.д.). Эпилептиформная активность свидетельствует о развитии эпилепсии и повышенной склонности к судорогам.
Нарушение волновой активности головного мозга (появление бета-активности во всех частях мозга, дисфункция срединных структур, тета-волны) встречается после травматических повреждений, и может проявляться головокружениями, потерей сознания и т.д. Органические изменения структур мозга у детей являются следствием инфекционных заболеваний, таких как цитомегаловирус или токсоплазмоз, или же гипоксических нарушений, возникших в период родов. Необходимо комплексное обследование и лечение. Регуляторные общемозговые изменения регистрируются при гипертонической болезни.
Наличие активных разрядов в каких-либо частях мозга, которые усиливаются при нагрузках, означает, что в ответ на физическое напряжение может развиваться реакция в виде потери сознания, нарушения зрения, слуха и др. Конкретная реакция на физические нагрузки зависит от локализации очага активных разрядов. В этом случае физическая активность должна ограничиваться разумными пределами. При опухолях мозга выявляются: появление медленных волн (тета и дельта); билатерально-синхронные нарушения; эпилептоидная активность. Изменения прогрессируют по мере увеличения объема образования. Десинхронизация ритмов, уплощение кривой ЭЭГ развивается при цереброваскулярных патологиях.